Desofemine 30
FACHINFORMATION
1. BEZEICHNUNG DER ARZNEIMITTEL
Desofemine® 20 Nova 20 Mikrogramm/150 Mikrogramm Filmtabletten Desofemine® 30 30 Mikrogramm/150 Mikrogramm Filmtabletten
2. QUALITATIVE UND QUANTITATIVE ZUSAMMENSETZUNG
Eine Filmtablette Desofemine 20 Nova enthält 20 Mikrogramm Ethinylestradiol und 150 Mikrogramm Desogestrel.
Eine Filmtablette Desofemine 30 enthält 30 Mikrogramm Ethinylestradiol und 150 Mikrogramm Desogestrel.
Sonstiger Bestandteil mit bekannter Wirkung:
Desofemine 20 Nova: 47,24 mg Lactose-Monohydrat (siehe Abschnitt 4.4).
Desofemine 30: 47,23 mg Lactose-Monohydrat (siehe Abschnitt 4.4).
Vollständige Auflistung der sonstigen Bestandteile siehe Abschnitt 6.1.
3. DARREICHUNGSFORM
Filmtablette.
Weiße, runde, bikonvexe Filmtabletten mit Prägung.
4. KLINISCHE ANGABEN
4.1 Anwendungsgebiete
Orale Kontrazeption.
Bei der Entscheidung, Desofemine zu verschreiben, sollten die aktuellen, individuellen Risikofaktoren der einzelnen Frauen, insbesondere im Hinblick auf venöse Thromboembolien (VTE), berücksichtigt werden. Auch sollte das Risiko für eine VTE bei Anwendung von Desofemine mit dem anderer kombinierter hormonaler Kontrazeptiva (KHK) verglichen werden (siehe Abschnitte 4.3 und 4.4).
4.2 Dosierung und Art der Anwendung
Wie ist Desofemine anzuwenden?
Die Tabletten sind in der auf der Blisterpackung angegebenen Reihenfolge jeden Tag möglichst zur gleichen Tageszeit mit ausreichend Flüssigkeit einzunehmen. Hierbei wird an 21 aufeinander folgenden Tagen täglich eine Tablette eingenommen. Vor jeder weiteren Blisterpackung ist ein 7-tägiges einnahmefreies Intervall einzulegen, in dem es üblicherweise zu einer Entzugsblutung kommt. Diese beginnt normalerweise 2 bis 3 Tage nach der letzten Tabletteneinnahme und kann noch andauern, wenn bereits mit der nächsten Blisterpackung begonnen wird.
Wie wird mit der Einnahme von Desofemine begonnen?
Frauen, die im letzten Monat keine hormonellen Kontrazeptiva eingenommen/angewendet haben Mit der Tabletteneinnahme ist am 1. Tag des normalen Menstruationszyklus (also am 1. Tag der Regelblutung) zu beginnen. Ein Beginn ist auch vom 2. bis 5. Tag an möglich, wobei während der ersten 7 Tage der Tabletteneinnahme im 1. Zyklus die zusätzliche Anwendung eines mechanischen Verhütungsmittels empfohlen wird.
Umstellung von einem kombinierten hormonellen Kontrazeptivum (kombiniertes orales Kontrazeptivum ([KOK]), Vaginalring oder transdermales Pflaster)
Mit der Einnahme von Desofemine ist vorzugsweise am folgenden Tag nach der letzten Einnahme der letzten wirkstoffhaltigen Tablette des bisher eingenommenen kombinierten oralen Kontrazeptivums, spätestens jedoch am Tag nach dem üblichen einnahmefreien Intervall bzw. der Placebophase des vorhergehenden kombinierten oralen Kontrazeptivums zu beginnen. Wurde bisher ein Vaginalring oder ein transdermales Pflaster verwendet, so sollte mit der Einnahme von Desofemine vorzugsweise am Tag der Entfernung begonnen werden, jedoch spätestens dann, wenn die nächste Anwendung fällig wäre.
Umstellung von einem Gestagenmonopräparat (Minipille, Injektion, Implantat) oder einem intrauterinen Gestagen-Freisetzungssystem (IUS)
Die Umstellung von der Minipille kann an jedem beliebigen Tag erfolgen, von einem Implantat oder einem IUS am Tag der Entfernung und von einem Injektionspräparat zum Zeitpunkt, an dem die nächste Injektion fällig wäre. In all diesen Fällen ist während der ersten 7 Tage der Tabletteneinnahme zusätzlich ein mechanisches Verhütungsmittel anzuwenden.
Nach einem Abort im 1. Trimenon
Mit der Einnahme von Desofemine kann sofort begonnen werden. Zusätzliche Verhütungsmaßnahmen sind in diesem Fall nicht erforderlich.
Nach einer Geburt oder einem Abort im 2. Trimenon Hinweise für stillende Frauen siehe Abschnitt 4.6.
Mit der Einnahme von Desofemine sollte zwischen dem 21. und 28. Tag nach einer Geburt oder einem Abort im 2. Trimenon begonnen werden. Bei einem späteren Beginn ist an den ersten 7 Tagen der Tabletteneinnahme zusätzlich ein mechanisches Verhütungsmittel anzuwenden. Hat in der Zwischenzeit bereits Geschlechtsverkehr stattgefunden, ist vor dem Beginn der Einnahme eine Schwangerschaft auszuschließen oder die erste Monatsblutung abzuwarten.
Vorgehen bei vergessener Tabletteneinnahme
Wird innerhalb von 12 Stunden nach dem üblichen Einnahmezeitpunkt bemerkt, dass die Einnahme einer Tablette vergessen wurde, soll die Tablette sofort eingenommen werden. Alle darauf folgenden Tabletten sind dann wieder zur gewohnten Tageszeit einzunehmen. Der kontrazeptive Schutz ist dann nicht eingeschränkt.
Wurde die Tabletteneinnahme länger als 12 Stunden über den üblichen Einnahmezeitpunkt hinaus vergessen, ist möglicherweise kein vollständiger Konzeptionsschutz mehr gegeben.
Für das Vorgehen bei vergessener Tabletteneinnahme gelten die folgenden zwei Grundregeln:
1. Die Einnahme darf nicht länger als 7 Tage unterbrochen werden.
2. Eine regelmäßige Einnahme über mindestens 7 Tage ist erforderlich, um wirkungsvoll die Hypothalamus-Hypophysen-Ovar-Achse zu unterdrücken.
In der täglichen Praxis kann folgende Vorgehensweise empfohlen werden:
1. Einnahmewoche
Die vergessene Tablette soll sofort eingenommen werden, sobald die vergessene Einnahme bemerkt wird - auch dann, wenn dadurch gleichzeitig 2 Tabletten einzunehmen sind. Die darauf folgenden Tabletten sollen zur gewohnten Zeit eingenommen werden. Während der nächsten 7 Tage ist zusätzlich ein mechanisches Verhütungsmittel, wie z. B. ein Kondom, anzuwenden. Hat in den vorangegangenen 7 Tagen bereits Geschlechtsverkehr stattgefunden, muss die Möglichkeit einer Schwangerschaft berücksichtigt werden. Je mehr Tabletten vergessen wurden und je näher dies am regelmäßigen einnahmefreien Intervall lag, desto größer ist das Risiko einer Schwangerschaft.
2. Einnahmewoche
Die vergessene Tablette soll sofort eingenommen werden, sobald die vergessene Einnahme bemerkt wird - auch dann, wenn dadurch gleichzeitig 2 Tabletten einzunehmen sind. Die darauf folgenden Tabletten sollen zur gewohnten Zeit eingenommen werden. Vorausgesetzt, dass an den 7 vorangegangenen Tagen eine regelmäßige Einnahme erfolgte, ist keine zusätzliche Anwendung eines mechanischen Verhütungsmittels erforderlich. War dies nicht der Fall oder wurde mehr als 1 Tablette vergessen, ist während der nächsten 7 Tage zusätzlich ein mechanisches Verhütungsmittel anzuwenden.
3. Einnahmewoche
Es besteht in Anbetracht des bevorstehenden einnahmefreien Intervalls ein erhöhtes Schwangerschaftsrisiko, das aber bei entsprechender Anpassung des Einnahmemodus verringert werden kann. Wird eine der beiden folgenden Einnahmemöglichkeiten angewendet, sind keine zusätzlichen kontrazeptiven Maßnahmen erforderlich, sofern die Einnahme an den 7 Tagen vor der ersten ausgelassenen Tablette regelmäßig erfolgte. Andernfalls muss die Anwenderin angewiesen werden, die erste der beiden Einnahmemöglichkeiten zu befolgen und während der nächsten 7 Tage zusätzlich ein mechanisches Verhütungsmittel anzuwenden.
1. Die vergessene Tablette soll sofort eingenommen werden, sobald die vergessene Einnahme bemerkt wird - auch dann, wenn dadurch gleichzeitig 2 Tabletten einzunehmen sind. Die weiteren Tabletten sollen zur gewohnten Zeit eingenommen werden. Mit der Einnahme der Tabletten aus der nächsten Blisterpackung ist unmittelbar nach Ende der aktuellen Blisterpackung, d. h. ohne Einhaltung des einnahmefreien Intervalls, fortzufahren. Es wird dabei wahrscheinlich nicht zur üblichen Entzugsblutung bis zum Aufbrauchen dieser zweiten Blisterpackung kommen. Es können aber gehäuft Durchbruchblutungen bzw. Schmierblutungen während der Tabletteneinnahme auftreten.
2. Alternativ kann die weitere Einnahme von Tabletten aus der aktuellen Blisterpackung abgebrochen werden. Nach einem einnahmefreien Intervall von bis zu 7 Tagen, einschließlich jener Tage, an denen die Einnahme vergessen wurde, wird die Einnahme mit Tabletten aus der nächsten Blisterpackung fortgesetzt.
Sollte es nach vergessener Einnahme im nächsten regulären einnahmefreien Intervall zu keiner Entzugsblutung kommen, muss die Möglichkeit einer Schwangerschaft in Betracht gezogen werden.
Verhalten bei gastrointestinalen Beschwerden
Bei schweren gastrointestinalen Beschwerden (z.B. Erbrechen oder Diarrhö) kann die Resorption möglicherweise unvollständig sein. Es sind dann zusätzliche kontrazeptive Schutzmaßnahmen zu treffen.
Bei Erbrechen innerhalb von 3 bis 4 Stunden nach der Tabletteneinnahme soll so rasch wie möglich eine neue (Ersatz-)Tablette eingenommen werden. Die neue Tablette sollte möglichst innerhalb von 12 Stunden nach der üblichen Einnahmezeit eingenommen werden. Wenn mehr als 12 Stunden vergehen, ist gemäß den Anleitungen unter "Vorgehen bei vergessener Tabletteneinnahme" zu verfahren. Wenn das gewohnte Einnahmeschema beibehalten werden soll, muss die zusätzlich einzunehmende Tablette aus einer anderen Blisterpackung eingenommen werden.
Verschiebung oder Verzögerung der Menstruation
Die Verschiebung der Menstruation ist keine Indikation für dieses Präparat. Um die Menstruation in Ausnahmefällen zu verschieben, sollte die Anwenderin direkt ohne einnahmefreies Intervall mit der Tabletteneinnahme aus der nächsten Blisterpackung Desofemine fortfahren. Die Entzugsblutung kann so lange hinausgeschoben werden wie gewünscht, bis die zweite Blisterpackung aufgebraucht ist. Während dieser Zeit kann es gehäuft zu Durchbruch- oder Schmierblutungen kommen. Nach dem darauf folgenden regulären 7-tägigen einnahmefreien Intervall kann die Einnahme von Desofemine wie üblich fortgesetzt werden.
Der Beginn der Menstruation im nächsten Zyklus kann auf einen anderen Wochentag vorgezogen werden, indem das einnahmefreie Intervall beliebig verkürzt wird. Je kürzer das einnahmefreie
Intervall ist, desto unwahrscheinlicher kommt es zu einer Entzugsblutung bzw. desto häufiger können während der Einnahme der nächsten Blisterpackung Schmier- bzw. Durchbruchblutungen auftreten (ähnlich wie beim Hinausschieben der Menstruation).
4.3 Gegenanzeigen
Kombinierte hormonale Kontrazeptiva (KHK) dürfen unter den folgenden Bedingungen nicht eingenommen bzw. müssen unverzüglich abgesetzt werden, wenn während der Einnahme erstmalig eine der folgenden Situationen eintritt:
- Überempfindlichkeit gegen die Wirkstoffe oder einen der in Abschnitt 6.1 genannten sonstigen Bestandteile
- Vorliegen einer oder Risiko für eine venöse Thromboembolie (VTE)
- Venöse Thromboembolie - bestehende VTE (auch unter Therapie mit Antikoagulanzien) oder VTE in der Vorgeschichte (z. B. tiefe Venenthrombose [TVT] oder Lungenembolie [LE])
- Bekannte erbliche oder erworbene Prädisposition für eine venöse Thromboembolie, wie z. B. APC-Resistenz (einschließlich Faktor-V-Leiden), Antithrombin-III-Mangel, Protein-C-Mangel oder Protein-S-Mangel
- Größere Operationen mit längerer Immobilisierung (siehe Abschnitt 4.4)
- Hohes Risiko für eine venöse Thromboembolie aufgrund mehrerer Risikofaktoren (siehe Abschnitt 4.4)
- Vorliegen einer oder Risiko für eine arterielle Thromboembolie (ATE)
- Arterielle Thromboembolie - bestehende ATE, ATE in der Vorgeschichte (z. B. Myokardinfarkt) oder Erkrankung im Prodromalstadium (z. B. Angina pectoris)
- Zerebrovaskuläre Erkrankung - bestehender Schlaganfall, Schlaganfall oder prodromale Erkrankung (z. B. transitorische ischämische Attacke [TIA]) in der Vorgeschichte
- Bekannte erbliche oder erworbene Prädisposition für eine arterielle Thromboembolie, wie z. B. Hyperhomocysteinämie und Antiphospholipid-Antikörper (Anticardiolipin-Antikörper, Lupusantikoagulans)
- Migräne mit fokalen neurologischen Symptomen in der Vorgeschichte
- Hohes Risiko für eine arterielle Thromboembolie aufgrund mehrerer Risikofaktoren (siehe Abschnitt 4.4) oder eines schwerwiegenden Risikofaktors wie:
- Diabetes mellitus mit Gefäßschädigung
- Schwere Hypertonie
- Schwere Dyslipoproteinämie
- bestehende oder vorausgegangene Pankreatitis, falls verbunden mit schwerer Hypertriglyzeridämie.
- bestehende oder vorausgegangene schwere Lebererkrankung, solange abnorme Leberfunktionsparameter bestehen
- bestehende oder vorausgegangene benigne oder maligne Lebertumoren
- bestehende oder vermutete sexualhormonabhängige maligne Erkrankungen (z. B. der Genitale oder der Mammae)
- Endometriumhyperplasie
- nicht abgeklärte vaginale Blutungen.
4.4 Besondere Warnhinweise und Vorsichtsmaßnahmen für die Anwendung WARNHINWEISE
Die Eignung von Desofemine sollte mit der Frau besprochen werden, falls eine der im Folgenden aufgeführten Erkrankungen oder Risikofaktoren vorliegt.
Bei einer Verschlechterung oder dem ersten Auftreten einer dieser Erkrankungen oder Risikofaktoren ist der Anwenderin anzuraten, sich an Ihren Arzt zu wenden, um zu entscheiden, ob die Anwendung von Desofemine beendet werden sollte.
Schwerwiegende Nebenwirkungen kombinierter hormonaler Kontrazeptiva
Die Anwendung jedes kombinierten hormonalen Kontrazeptivums (KHK) erhöht das Risiko für eine venöse Thromboembolie (VTE) im Vergleich zur Nichtanwendung. Arzneimittel, die Levonorgestrel, Norgestimat oder Norethisteron enthalten, sind mit dem geringsten Risiko für eine VTE verbunden. Andere Arzneimittel, wie Desofemine, können ein bis zu doppelt so hohes Risiko aufweisen. Die Entscheidung, ein Arzneimittel anzuwenden, das nicht zu denen mit dem geringsten VTE-Risiko gehört, sollte nur nach einem Gespräch mit der Frau getroffen werden, bei dem sicherzustellen ist, dass sie Folgendes versteht: das Risiko für eine VTE bei Anwendung von Desofemine, wie ihre vorliegenden individuellen Risikofaktoren dieses Risiko beeinflussen, und dass ihr Risiko für VTE in ihrem allerersten Anwendungsjahr am höchsten ist. Es gibt zudem Hinweise, dass das Risiko erhöht ist, wenn die Anwendung eines KHK nach einer Unterbrechung von 4 oder mehr Wochen wieder aufgenommen wird.
Ungefähr 2 von 10.000 Frauen, die kein KHK anwenden und nicht schwanger sind, erleiden im Verlauf eines Jahres eine VTE. Bei einer einzelnen Frau kann das Risiko jedoch in Abhängigkeit von ihren zugrunde liegenden Risikofaktoren bedeutend höher sein (siehe unten). Es wird geschätzt1, dass im Verlauf eines Jahres 9 bis 12 von 10.000 Frauen, die ein Desogestrel-haltiges KHK anwenden, eine VTE erleiden; im Vergleich hierzu kommt es pro Jahr bei ungefähr 62 von 10.000 Frauen, die ein Levonorgestrel-haltiges KHK anwenden, zu einer VTE.
In beiden Fällen ist die Anzahl an VTE pro Jahr geringer als die erwartete Anzahl während der Schwangerschaft oder in der Zeit nach der Geburt.
VTE verlaufen in 1-2 % der Fälle tödlich.
Jährliche Anzahl an VTE-Ereignissen pro 10.000 Frauen
Anzahl an VTE-Ereignissen
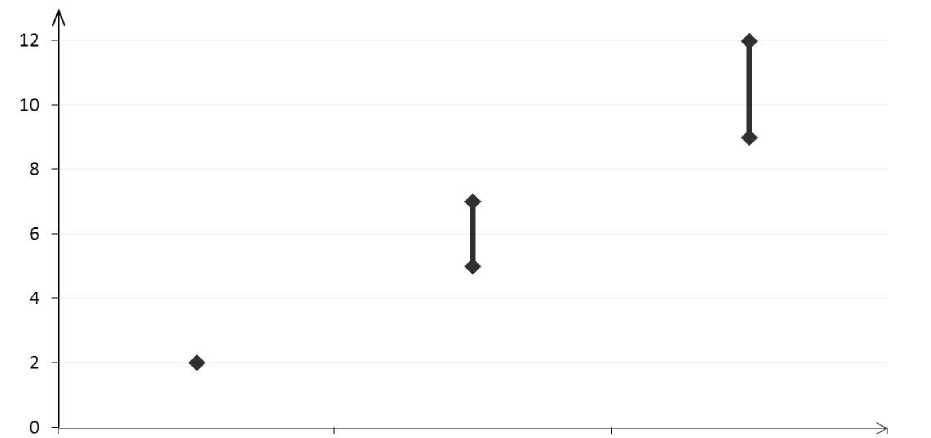
N icht-KHK-Anwenderinnen (2 Ereignisse)
Levonorgestrel-enthaltende KHK (5-7 Ereignisse)
Desogestrel-enthaltende KHK (9-12 Ereignisse)
Äußerst selten wurde bei Anwenderinnen von KHK über eine Thrombose in anderen Blutgefäßen berichtet, wie z. B. in Venen und Arterien von Leber, Mesenterium, Nieren oder Retina.
Risikofaktoren für VTE
Das Risiko für venöse thromboembolische Komplikationen bei Anwenderinnen von KHK kann deutlich ansteigen, wenn bei der Anwenderin zusätzliche Risikofaktoren bestehen, insbesondere wenn mehrere Risikofaktoren vorliegen (siehe Tabelle).
Desofemine ist kontraindiziert, wenn bei einer Frau mehrere Risikofaktoren gleichzeitig bestehen, die insgesamt zu einem hohen Risiko für eine Venenthrombose führen (siehe Abschnitt 4.3). Weist eine Frau mehr als einen Risikofaktor auf, ist es möglich, dass der Anstieg des Risikos das Risiko der Summe der einzelnen Faktoren übersteigt- in diesem Fall muss ihr Gesamtrisiko für eine VTE in Betracht gezogen werden. Wenn das Nutzen/Risiko-Verhältnis als ungünstig erachtet wird, darf ein KHK nicht verschrieben werden (siehe Abschnitt 4.3).
Tabelle: Risikofaktoren für VTE
|
Risikofaktor |
Anmerkung |
|
Adipositas (Body-Mass-Index über 30 kg/m2) |
Das Risiko nimmt mit steigendem BMI deutlich zu. Besonders wichtig, wenn weitere Risikofaktoren vorliegen. |
|
Längere Immobilisierung, größere Operationen, jede Operation an Beinen oder Hüfte, neurochirurgische Operation oder schweres Trauma |
In diesen Fällen ist es ratsam, die Anwendung der Tablette (bei einer geplanten Operation mindestens vier Wochen vorher) zu unterbrechen und erst zwei Wochen nach der kompletten Mobilisierung wieder aufzunehmen. Es ist eine andere Verhütungsmethode anzuwenden, um eine ungewollte Schwangerschaft zu verhindern. |
|
Hinweis: Eine vorübergehende Immobilisierung einschließlich einer Flugreise von > 4 Stunden Dauer kann ebenfalls einen Risikofaktor für eine VTE darstellen, insbesondere bei Frauen mit weiteren Risikofaktoren |
Eine antithrombotische Therapie muss erwogen werden, wenn Desofemine nicht vorab abgesetzt wurde. |
|
Familiäre Vorbelastung (jede venöse Thromboembolie bei einem Geschwister oder Elternteil, insbesondere in relativ jungen Jahren, z. B. jünger als 50 Jahre). |
Bei Verdacht auf eine genetische Prädisposition ist die Frau zur Beratung an einen Spezialisten zu überweisen, bevor eine Entscheidung über die Anwendung eines KHKs getroffen wird. |
|
Andere Erkrankungen, die mit einer VTE verknüpft sind |
Krebs, systemischer Lupus erythematodes, hämolytisches urämisches Syndrom, chronisch entzündliche Darmerkrankung (Morbus Crohn oder Colitis ulcerosa) und Sichelzellkrankheit |
|
Zunehmendes Alter |
Insbesondere älter als 35 Jahre |
Es besteht kein Konsens über die mögliche Rolle von Varizen und oberflächlicher Thrombophlebitis bezüglich des Beginns oder Fortschreitens einer Venenthrombose.
Das erhöhte Risiko einer Thromboembolie in der Schwangerschaft und insbesondere während der 6-wöchigen Dauer des Wochenbetts muss berücksichtigt werden (Informationen zur „Fertilität, Schwangerschaft und Stillzeit“ siehe Abschnitt 4.6).
Symptome einer VTE (tiefe Beinvenenthrombose und Lungenembolie)
Beim Auftreten von Symptomen ist den Anwenderinnen anzuraten, unverzüglich ärztliche Hilfe in Anspruch zu nehmen und das medizinische Fachpersonal darüber zu informieren, dass sie ein KHK anwenden.
Bei einer tiefen Beinvenenthrombose (TVT) können folgende Symptome auftreten:
- unilaterale Schwellung des Beins und/oder Fußes oder entlang einer Beinvene
- Schmerz oder Druckschmerz im Bein, der möglicherweise nur beim Stehen oder Gehen bemerkt wird
- Erwärmung des betroffenen Beins; gerötete oder entfärbte Haut am Bein.
Bei einer Lungenembolie (LE) können folgende Symptome auftreten:
- plötzliches Auftreten unerklärlicher Kurzatmigkeit oder schnellen Atmens
- plötzlich auftretender Husten möglicherweise in Verbindung mit Hämoptyse
- stechender Brustschmerz
- starke Benommenheit oder Schwindelgefühl
- schneller oder unregelmäßiger Herzschlag.
Einige dieser Symptome (z. B. „Kurzatmigkeit“, „Husten“) sind unspezifisch und können als häufiger vorkommende und weniger schwerwiegende Ereignisse fehlinterpretiert werden (z. B. als Atemwegsinfektionen).
Andere Anzeichen für einen Gefäßverschluss können plötzlicher Schmerz sowie Schwellung und leicht bläuliche Verfärbung einer Extremität sein.
Tritt der Gefäßverschluss im Auge auf, können die Symptome von einem schmerzlosen verschwommenen Sehen bis zu einem Verlust des Sehvermögens reichen. In manchen Fällen tritt der Verlust des Sehvermögens sehr plötzlich auf.
Risiko für eine arterielle Thromboembolie (ATE)
Epidemiologische Studien haben die Anwendung von KHK mit einem erhöhten Risiko für arterielle Thromboembolie (Myokardinfarkt) oder apoplektischen Insult (z. B. transitorische ischämische Attacke, Schlaganfall) in Verbindung gebracht. Arterielle thromboembolische Ereignisse können tödlich verlaufen.
Risikofaktoren für ATE
Das Risiko für arterielle thromboembolische Komplikationen oder einen apoplektischen Insult bei Anwenderinnen von KHK erhöht sich bei Frauen, die Risikofaktoren aufweisen (siehe Tabelle). Desofemine ist kontraindiziert bei Frauen, die einen schwerwiegenden oder mehrere Risikofaktoren für eine ATE haben, die sie einem hohen Risiko für eine Arterienthrombose aussetzen (siehe Abschnitt 4.3). Weist eine Frau mehr als einen Risikofaktor auf, ist es möglich, dass der Anstieg des Risikos das Risiko der Summe der einzelnen Faktoren übersteigt- in diesem Fall muss ihr Gesamtrisiko betrachtet werden. Bei Vorliegen eines ungünstigen Nutzen/Risiko-Verhältnis darf ein KHK nicht verschrieben werden (siehe Abschnitt 4.3).
Tabelle: Risikofaktoren für ATE
|
Risikofaktor |
Anmerkung |
|
Zunehmendes Alter |
Insbesondere älter als 35 Jahre |
|
Rauchen |
Frauen ist anzuraten, nicht zu rauchen, wenn Sie ein KHK anwenden möchten. Frauen über 35 Jahren, die weiterhin rauchen, ist dringend zu empfehlen, eine andere Verhütungsmethode anzuwenden. |
|
Hypertonie |
|
Adipositas (Body-Mass-Index über 30 kg/m2) |
Das Risiko nimmt mit steigendem BMI deutlich zu. Besonders wichtig bei Frauen mit zusätzlichen Risikofaktoren. |
|
Familiäre Vorbelastung (jede arterielle Thromboembolie bei einem Geschwister oder Elternteil, insbesondere in relativ jungen Jahren, d. h. jünger als 50 Jahre) |
Bei Verdacht auf eine genetische Prädisposition ist die Frau zur Beratung an einen Spezialisten zu überweisen, bevor eine Entscheidung über die Anwendung eines KHKs getroffen wird. |
|
Migräne |
Ein Anstieg der Häufigkeit oder des Schweregrads der Migräne während der Anwendung von KHK (die einem zerebrovaskulären Ereignis vorausgehen kann) kann ein Grund für ein sofortiges Absetzen sein. |
|
Andere Erkrankungen, die mit unerwünschten Gefäßereignissen verknüpft sind |
Diabetes mellitus, Hyperhomocysteinämie, Erkrankung der Herzklappen und Vorhofflimmern, Dyslipoproteinämie und systemischer Lupus erythematodes |
Symptome einer ATE
Beim Auftreten von Symptomen ist den Frauen anzuraten, unverzüglich ärztliche Hilfe in Anspruch zu nehmen und das medizinische Fachpersonal darüber zu informieren, dass sie ein KHK anwenden.
Bei einem apoplektischen Insult können folgende Symptome auftreten:
- plötzliches Taubheitsgefühl oder Schwäche in Gesicht, Arm oder Bein, besonders auf einer Körperseite
- plötzliche Gehschwierigkeiten, Schwindelgefühl, Gleichgewichtsverlust oder Koordinationsstörungen
- plötzliche Verwirrtheit, Sprech- oder Verständnisschwierigkeiten
- plötzliche Sehstörungen in einem oder beiden Augen
- plötzliche, schwere oder länger anhaltende Kopfschmerzen unbekannter Ursache
- Verlust des Bewusstseins oder Ohnmacht mit oder ohne Krampfanfall.
Vorübergehende Symptome deuten auf eine transitorische ischämische Attacke (TIA) hin.
Bei einem Myokardinfarkt (MI) können folgende Symptome auftreten:
- Schmerz, Unbehagen, Druck, Schweregefühl, Enge- oder Völlegefühl in Brust, Arm oder unterhalb des Sternums
- in den Rücken, Kiefer, Hals, Arm, Magen ausstrahlende Beschwerden
- Völlegefühl, Indigestion oder Erstickungsgefühl
- Schwitzen, Übelkeit, Erbrechen oder Schwindelgefühl
- extreme Schwäche, Angst oder Kurzatmigkeit
- schnelle oder unregelmäßige Herzschläge.
Bei der Nutzen-Risiko-Bewertung muss berücksichtigt werden, dass die adäquate Behandlung einer Erkrankung das damit verbundene Thromboserisiko vermindert und dass eine Schwangerschaft ein höheres Thromboserisiko birgt als die Einnahme kombinierter oraler Kontrazeptiva.
T umorerkrankungen
Epidemiologische Studien deuten darauf hin, dass die Langzeiteinnahme oraler Kontrazeptiva für Frauen, die mit dem humanen Papillomavirus (HPV) infiziert sind, das Risiko in sich birgt, ein Zervixkarzinom zu entwickeln. Es ist allerdings noch ungewiss, inwieweit dieser Befund durch andere Faktoren (wie z. B. Anzahl der Sexualpartner oder Verwendung von mechanischen Verhütungsmitteln) beeinflusst wird.
Eine Metaanalyse von 54 epidemiologischen Studien hat ergeben, dass das relative Risiko der Diagnosestellung eines Mammakarzinoms bei Frauen, die kombinierte orale Kontrazeptiva einnehmen, geringfügig erhöht (RR = 1,24) ist. Nach Absetzen kombinierter oraler Kontrazeptiva sinkt das erhöhte Risiko kontinuierlich und verschwindet innerhalb von 10 Jahren. Da Mammakarzinome bei Frauen vor dem 40. Lebensjahr selten sind, ist bei Frauen, die ein kombiniertes orales Kontrazeptivum einnehmen oder bis vor kurzem eingenommen haben, die zusätzlich diagnostizierte Anzahl an Mammakarzinomen im Verhältnis zum Mammakarzinom-Gesamtrisiko gering. Diese Studien liefern keine Hinweise auf eine Kausalität. Die beobachtete Risikoerhöhung kann sowohl auf eine bei Anwenderinnen von kombinierten oralen Kontrazeptiva frühzeitigere Erkennung als auch auf biologische Wirkungen von kombinierten oralen Kontrazeptiva oder auf beide Faktoren gemeinsam zurückzuführen sein. Mammakarzinome bei Frauen, die ein kombiniertes orales Kontrazeptivum eingenommen haben, waren zum Zeitpunkt der Diagnosestellung tendenziell weniger weit fortgeschritten als bei Frauen, die nie ein kombiniertes orales Kontrazeptivum eingenommen haben.
In seltenen Fällen wurde unter Anwendung von kombinierten oralen Kontrazeptiva über das Auftreten von gutartigen und noch seltener bösartigen Lebertumoren berichtet. In Einzelfällen haben diese Tumoren zu lebensbedrohlichen intraabdominalen Blutungen geführt. Kommt es unter der Einnahme kombinierter oraler Kontrazeptiva zu starken Schmerzen im Oberbauch, zu einer Lebervergrößerung oder zu Hinweisen auf intraabdominale Blutungen, muss differentialdiagnostisch ein Lebertumor in Erwägung gezogen werden.
Sonstige Erkrankungen
Bei Frauen mit bestehender oder familiärer Hypertriglyzeridämie ist unter der Einnahme von kombinierten oralen Kontrazeptiva möglicherweise mit einem erhöhten Pankreatitis-Risiko zu rechnen.
selten.
oralen
Obwohl unter der Anwendung von kombinierten oralen Kontrazeptiva relativ häufig über geringfügigen Blutdruckanstieg berichtet wird, sind klinisch relevant erhöhte Blutdruckwerte Es gibt keinen gesicherten Zusammenhang zwischen der Einnahme von kombinierten oralen Kontrazeptiva und Hypertonie. Kommt es jedoch unter Einnahme von kombinierten oralen Kontrazeptiva zu einer deutlichen Blutdruckerhöhung, sollten diese abgesetzt und eine antihypertensive Behandlung eingeleitet werden. Die neuerliche Einnahme von kombinierten Kontrazeptiva kann erwogen werden, sobald sich die Blutdruckwerte unter antihypertensiver Behandlung normalisiert haben.
Über Auftreten oder Verschlechterung folgender Erkrankungen wurde sowohl bei Schwangeren als auch unter Anwendung von kombinierten oralen Kontrazeptiva berichtet, doch lassen die verfügbaren Daten keine klaren kausalen Schlüsse zu: Cholestatischer Ikterus und/oder Pruritus; Cholelithiasis; Porphyrie; systemischer Lupus erythematodes; hämolytisch-urämisches Syndrom; Chorea minor; Herpes gestationis; Otosklerose-bedingter Hörverlust.
Bei Frauen mit hereditärem Angioödem können exogen zugeführte Estrogene Symptome eines Angioödems auslösen oder verschlimmern.
Akute und chronische Leberfunktionsstörungen können ein Absetzen von kombinierten oralen Kontrazeptiva erforderlich machen, bis sich die Leberfunktionsparameter wieder normalisiert haben. Beim Wiederauftreten eines cholestatischen Ikterus, der erstmalig während einer Schwangerschaft oder während einer früheren Einnahme von Sexualsteroidhormonen aufgetreten ist, müssen kombinierte orale Kontrazeptiva abgesetzt werden.
Obwohl es unter der Einnahme von kombinierten oralen Kontrazeptiva zu einer Beeinflussung der peripheren Insulinresistenz und der Glukosetoleranz kommen kann, scheint eine Änderung des Therapieschemas bei Diabetikerinnen nicht erforderlich. Dennoch sollten Frauen mit Diabetes, die kombinierte orale Kontrazeptiva einnehmen, sorgfältig überwacht werden.
Verschlechterung endogener Depressionen, Epilepsie, M. Crohn und Colitis ulcerosa sind in Zusammenhang mit der Einnahme von kombinierten oralen Kontrazeptiva gebracht worden.
Insbesondere bei Frauen mit anamnestisch bekanntem Chloasma gravidarum kann es gelegentlich zu einem Chloasma kommen. Bei Chloasma-Neigung sind daher unter der Anwendung von kombinierten oralen Kontrazeptiva Sonnenlicht und UV-Strahlung zu meiden.
Desofemine enthält Lactose. Anwenderinnen mit der seltenen hereditären Galactose-Intoleranz, Lactase-Mangel oder Glucose-Galactose-Malabsorption sollten Desofemine nicht einnehmen.
Alle oben aufgeführten Informationen müssen bei der Abwägung und Auswahl einer geeigneten kontrazeptiven Methode Berücksichtigung finden.
Ärztliche Untersuchung/Beratung
Vor der Einleitung oder Wiederaufnahme der Behandlung mit Desofemine muss eine vollständige Anamnese (mit Erhebung der Familienanamnese) erfolgen und eine Schwangerschaft ausgeschlossen werden. Der Blutdruck sollte gemessen und eine körperliche Untersuchung durchgeführt werden, die sich an den Gegenanzeigen (siehe Abschnitt 4.3) und Warnhinweisen (siehe Abschnitt 4.4) orientiert. Es ist wichtig, die Frau auf die Informationen zu venösen und arteriellen Thrombosen hinzuweisen, einschließlich des Risikos von Desofemine im Vergleich zu anderen KHK, die Symptome einer VTE und ATE, die bekannten Risikofaktoren und darauf, was im Falle einer vermuteten Thrombose zu tun ist.
Die Anwenderin ist zudem anzuweisen, die Packungsbeilage sorgfältig zu lesen und die darin gegebenen Ratschläge zu befolgen. Die Häufigkeit und Art der Untersuchungen sollte den gängigen Untersuchungsleitlinien entsprechen und individuell auf die Frau abgestimmt werden.
Die Anwenderinnen sind darüber aufzuklären, dass hormonale Kontrazeptiva nicht vor HIV-Infektionen (AIDS) und anderen sexuell übertragbaren Krankheiten schützen.
Verminderte Wirksamkeit
Die Wirksamkeit von kombinierten oralen Kontrazeptiva kann beeinträchtigt sein z. B. bei vergessener Tabletteneinnahme (Abschnitt 4.2.), gastrointestinalen Beschwerden (Abschnitt 4.2) oder gleichzeitiger Anwendung weiterer Arzneimittel (Abschnitt 4.5.).
Pflanzliche Arzneimittel, die Johanniskraut (Hypericum perforatum) enthalten, sollten nicht gleichzeitig mit Desofemine angewendet werden, da das Risiko besteht, dass die Plasmakonzentrationen erniedrigt werden und die Wirksamkeit von Desofemine eingeschränkt wird (siehe Abschnitt 4.5).
Beeinträchtigung der Zykluskontrolle
Bei allen kombinierten oralen Kontrazeptiva kann es, insbesondere in den ersten Monaten der Einnahme, zu unregelmäßigen Blutungen (Schmier- bzw. Durchbruchblutungen) kommen. Daher ist eine diagnostische Abklärung unregelmäßiger Blutungen erst nach einer Anpassungsphase von ca. 3 Zyklen sinnvoll.
Persistieren die Blutungsunregelmäßigkeiten oder treten sie nach zuvor regelmäßigen Zyklen auf, müssen auch nicht hormonell bedingte Ursachen in Betracht gezogen werden. Demnach sind entsprechende diagnostische Maßnahmen zum Ausschluss einer Schwangerschaft oder einer malignen Erkrankung, ggf. auch eine Kürettage, angezeigt.
Die Entzugsblutung kann während des einnahmefreien Intervalls ausbleiben. Falls das kombinierte orale Kontrazeptivum entsprechend den unter 4.2 gegebenen Anweisungen eingenommen wurde, ist eine Schwangerschaft unwahrscheinlich. Wurden kombinierte orale Kontrazeptiva allerdings vor der ersten ausgebliebenen Entzugsblutung nicht vorschriftsmäßig eingenommen oder sind zwei
Entzugsblutungen ausgeblieben, muss vor der weiteren Einnahme von kombinierten oralen Kontrazeptiva eine Schwangerschaft ausgeschlossen werden.
4.5 Wechselwirkungen mit anderen Arzneimitteln und sonstige Wechselwirkungen Einfluss von anderen Arzneimitteln auf Desofemine
Wechselwirkungen zwischen oralen Kontrazeptiva und anderen Arzneimitteln können zu Durchbruchblutungen und/oder zu kontrazeptivem Versagen führen. Über folgende Wechselwirkungen wird in der Literatur berichtet:
Leberstoffwechsel
Wechselwirkungen können mit Arzneimitteln auftreten, die mikrosomale Enzyme induzieren und dadurch die Clearance von Sexualhormonen beschleunigen können, z. B. Hydantoine, Barbiturate, Primidon, Bosentan, Carbamazepin, Rifampicin, Rifabutin und möglicherweise auch Oxcarbazepin, Modafinil, Topiramat, Felbamat, Ritonavir, Griseofulvin sowie Produkte, die Johanniskraut enthalten. Zudem können HIV-Proteaseinhibitoren mit induzierendem Potenzial (z. B. Ritonavir und Nelfinavir) sowie nichtnukleosidische Reverse-Transkriptase-Inhibitoren (z. B. Nevirapin und Efavirenz) den Leberstoffwechsel beeinflussen. Die Enzyminduktion erreicht zwar im Allgemeinen erst nach 2 bis 3 Wochen ihr Maximum, hält aber mindestens 4 Wochen über das Absetzen der medikamentösen Behandlung hinaus an.
Handhabung
Frauen, die mit einem dieser Arzneimittel behandelt werden, sollten vorübergehend zusätzlich zum kombinierten oralen Kontrazeptivum ein mechanisches Verhütungsmittel anwenden oder eine andere Verhütungsmethode wählen. Während und bis 28 Tage nach einer Begleitbehandlung mit Induktoren mikrosomaler Enzyme sollte zusätzlich ein mechanisches Verhütungsmittel angewendet werden. Bei Langzeitbehandlung mit Induktoren mikrosomaler Enzyme sollte eine andere Verhütungsmethode in Betracht gezogen werden. Muss die gleichzeitige Anwendung eines mechanischen Verhütungsmittels über das Ende der aktuellen Blisterpackung des kombinierten oralen Kontrazeptivums fortgesetzt werden, dann ist mit der nächsten Blisterpackung des kombinierten oralen Kontrazeptivums ohne Unterbrechung, also ohne Einhalten des üblichen einnahmefreien Intervalls, zu beginnen.
Einfluss von Desofemine auf andere Arzneimittel
Orale Kontrazeptiva können den Metabolismus anderer Arzneimittel beeinflussen. Plasma- und Gewebskonzentrationen können folglich ansteigen (z. B. Cyclosporin) oder abnehmen (z. B. Lamotrigin).
Anmerkung: Die Produktinformationen der Begleitmedikationen sollten zu Rate gezogen werden, um mögliche Wechselwirkungen zu ermitteln.
Labortests
Unter Anwendung kombinierter oraler Kontrazeptiva können die Ergebnisse bestimmter Labortests beeinflusst werden, u. a. biochemische Parameter der Leber-, Schilddrüsen-, Nebennieren- und Nierenfunktion, ferner Plasmaspiegel von (Carrier-) Proteinen, wie Transcortin (CBG) und Lipid-bzw. Lipoproteinfraktionen, Parameter des Kohlenhydratstoffwechsels sowie der Blutgerinnung und Fibrinolyse. Diese Änderungen bewegen sich im Allgemeinen innerhalb des entsprechenden Normalbereichs.
4.6 Fertilität, Schwangerschaft und Stillzeit
Schwangerschaft
Desofemine ist während der Schwangerschaft nicht angezeigt. Tritt während der Anwendung von Desofemine eine Schwangerschaft ein, ist das Präparat abzusetzen. In den meisten epidemiologischen Untersuchungen fand sich jedoch weder ein erhöhtes Risiko für Missbildungen bei Kindern, deren Mütter vor der Schwangerschaft kombinierte orale Kontrazeptiva eingenommen hatten, noch eine teratogene Wirkung bei versehentlicher Einnahme von kombinierten oralen Kontrazeptiva in der Frühschwangerschaft.
Das erhöhte VTE-Risiko in der Zeit nach der Geburt sollte vor der erneuten Anwendung nach einer Anwendungspause bedacht werden (siehe Abschnitte 4.2 und 4.4).
Stillzeit
Die Laktation kann durch kombinierte orale Kontrazeptiva beeinflusst werden, da sie die Menge der Muttermilch reduzieren und deren Zusammensetzung verändern können. Bis die stillende Mutter ihr Kind vollkommen abgestillt hat, sollte eine Einnahme kombinierter oraler Kontrazeptiva daher generell nicht empfohlen werden. Zwar können geringe Mengen der kontrazeptiv wirksamen Steroide und/oder deren Metaboliten in die Milch gelangen, Hinweise auf nachteilige Auswirkungen auf die Gesundheit des Kindes liegen jedoch nicht vor.
4.7 Auswirkungen auf die Verkehrstüchtigkeit und die Fähigkeit zum Bedienen von Maschinen
Auswirkungen auf die Verkehrstüchtigkeit und das Bedienen von Maschinen wurden nicht beobachtet.
4.8 Nebenwirkungen
Wie bei allen KOK können Veränderungen des vaginalen Blutungsmusters auftreten, insbesondere während der ersten Monate der Anwendung. Dies kann Änderungen der Häufigkeit (ausbleibend, seltener, häufiger oder kontinuierlich), Intensität (erhöht oder vermindert) oder Dauer der Blutung beinhalten.
Nebenwirkungen, die möglicherweise mit der Anwendung von Ethinylestradiol/Desogestrel oder anderen KOK in Zusammenhang stehen, sind in der nachfolgenden Tabelle aufgelistet.
|
Organklasse |
Häu Häufig (> 1/100, < 1/10) |
figkeit der Nebenwirkunge Gelegentlich (> 1/1.000, < 1/100) |
n Selten (> 1/10.000, < 1/1.000) |
|
Erkrankungen des Immunsystems |
Überempfindlichkeit | ||
|
Stoffwechsel- und Ernährungsstörungen |
Flüssigkeitsretention | ||
|
Psychiatrische Erkrankungen |
depressive Verstimmung, Stimmungsschwankungen |
verminderte Libido |
vermehrte Libido |
|
Erkrankungen des Nervensystems |
Kopfschmerzen |
Migräne | |
|
Augenerkrankungen |
Beschwerden beim Tragen von Kontaktlinsen | ||
|
Gefäßerkrankungen |
Venöse/arterielle Thromboembolie (VTE/ATE) | ||
|
Erkrankungen des Gastrointestinaltrakts |
Übelkeit, abdominale Schmerzen |
Erbrechen, Diarrhö | |
|
Erkrankungen der Haut und des Unterhautzellgewebes |
Hautausschlag, Urtikaria |
Erythema nodosum, Erythema multiforme | |
|
Erkrankungen der |
Brustschmerzen, |
Brustvergrößerung |
Fluor vaginalis, |
|
Geschlechtsorgane und der Brustdrüse |
Spannungsgefühl in den Brüsten |
Brustdrüsensekretion | |
|
Untersuchungen |
Gewichtszunahme |
Gewichtsabnahme |
Beschreibung ausgewählter Nebenwirkungen
Bei Anwenderinnen von KHK wurde ein erhöhtes Risiko für arterielle und venöse thrombotische und thromboembolische Ereignisse einschließlich Myokardinfarkt, Schlaganfall, transitorische ischämische Attacken, Venenthrombose und Lungenembolie beobachtet, die in Abschnitt 4.4 eingehender behandelt werden.
Weitere in Abschnitt 4.4 detaillierter erläuterte Nebenwirkungen sind Hypertonie, hormonabhängige Tumoren (z. B. Lebertumoren, Brustkrebs) und Chloasma.
Meldung des Verdachts auf Nebenwirkungen
Die Meldung des Verdachts auf Nebenwirkungen nach der Zulassung ist von großer Wichtigkeit. Sie ermöglicht eine kontinuierliche Überwachung des Nutzen-Risiko-Verhältnisses des Arzneimittels. Angehörige von Gesundheitsberufen sind aufgefordert, jeden Verdachtsfall einer Nebenwirkung dem Bundesinstitut für Arzneimittel und Medizinprodukte, Abt. Pharmakovigilanz, Kurt-Georg-Kiesinger-Allee 3, D-53175 Bonn, Website: www.bfarm.de anzuzeigen.
4.9 Überdosierung
Es liegen keine Meldungen über schwerwiegende Folgen einer Überdosierung vor. Symptome einer Überdosierung sind: Übelkeit, Erbrechen sowie geringfügige vaginale Blutungen bei jungen Mädchen. Ein Antidot ist nicht bekannt, die Behandlung hat symptomatisch zu erfolgen.
5. PHARMAKOLOGISCHE EIGENSCHAFTEN
5.1 Pharmakodynamische Eigenschaften
Pharmakotherapeutische Gruppe: Gestagene und Estrogene, fixe Kombinationen ATC-Code: G03A A09
Die empfängnisverhütende Wirkung von kombinierten oralen Kontrazeptiva beruht auf verschiedenen Faktoren, als deren wichtigste die Ovulationshemmung und die Veränderung des Zervikalsekrets anzusehen sind. Neben der kontrazeptiven Wirkung haben kombinierte orale Kontrazeptiva verschiedene günstige Eigenschaften, die unter Berücksichtigung der negativen Wirkungen (siehe Warnhinweise, Nebenwirkungen) die Wahl der Verhütungsmethode beeinflussen können. Die Zyklen werden regelmäßiger, die Menstruation oft weniger schmerzvoll und die Blutungen sind schwächer. Letzteres verringert die Häufigkeit von Eisenmangel. Zusätzlich zeigte sich, zumindest unter höher dosierten kombinierten oralen Kontrazeptiva (50 Mikrogramm Ethinylestradiol), ein verringertes Risiko von fibrozystischen Mastopathien, Ovarialzysten, Infektionen innerer Genitalorgane (Pelvic inflammatory disease), ektopischen Schwangerschaften und Endometrium- bzw. Ovarialkarzinomen. Inwieweit dies auch für niedriger dosierte kombinierte orale Kontrazeptiva zutrifft, bleibt nachzuweisen.
Kinder und Jugendliche
Es liegen keine Studien zur Wirksamkeit und Unbedenklichkeit bei Jugendlichen unter 18 Jahren vor.
5.2 Pharmakokinetische Eigenschaften Desogestrel
Resorption
Desogestrel wird nach oraler Verabreichung rasch und vollständig resorbiert und in Etonogestrel umgewandelt. Maximale Blutspiegel werden ca. 1,5 Stunden nach Verabreichung einer Einzeldosis erreicht. Die Bioverfügbarkeit beträgt 62 bis 81 %.
Verteilung
Etonogestrel wird sowohl an Albumin als auch an Sexualhormon-bindendes Globulin (SHBG) gebunden. Nur 2 bis 4 % der Gesamtkonzentration im Serum sind freies Steroid, 40 bis 70 % sind spezifisch an SHBG gebunden. Die Ethinylestradiol-bedingte Zunahme der SHBG-Konzentration beeinflusst die relative Bindung an Serumproteine, was zu einem Anstieg der SHBG-Bindung und zu einer Abnahme der Albumin-Bindung führt. Das (scheinbare) Verteilungsvolumen von Desogestrel beträgt 1,5 l/kg.
Biotransformation
Etonogestrel wird komplett über die bekannten Wege des Steroidabbaus metabolisiert. Die metabolische Clearance aus dem Serum beträgt 2 ml/min/kg. Es gibt keine metabolischen Interaktionen auf Grund der gleichzeitigen Verabreichung von Ethinylestradiol.
Elimination
Die Etonogestrel-Serumspiegel nehmen zweiphasig mit einer Halbwertszeit von 30 Stunden in der terminalen Dispositionsphase ab. Desogestrel und seine Metaboliten werden mit dem Harn und der Galle in einem Verhältnis von ca. 6:4 ausgeschieden.
Steady-State-Bedingungen
Die Pharmakokinetik von Etonogestrel wird durch die SHBG-Spiegel beeinflusst, die durch Ethinylestradiol um das Dreifache erhöht werden. Bei täglicher Einnahme nehmen die Serumspiegel um etwa das Zwei- bis Dreifache zu, wobei der Steady-State in der zweiten Hälfte des Verabreichungszyklus erreicht wird.
Ethinylestradiol
Resorption
Ethinylestradiol wird nach oraler Verabreichung rasch und vollständig resorbiert. Maximale Blutspiegel werden nach 1 bis 2 Stunden erreicht. Die absolute Bioverfügbarkeit beträgt infolge präsystemischer Konjugatbildung und des First-Pass-Effekts ca. 60 %.
Verteilung
Ethinylestradiol ist zu einem Großteil, aber unspezifisch an Serumalbumin gebunden (ca. 98,5 %) und verursacht eine Zunahme der Serumkonzentration von SHBG. Das (scheinbare) Verteilungsvolumen beträgt ca. 5 l/kg.
Biotransformation
Ethinylestradiol wird präsystemisch sowohl in der Schleimhaut des Dünndarms als auch in der Leber konjugiert. Es wird primär durch aromatische Hydroxylierung verstoffwechselt und in eine Vielzahl von hydroxylierten und methylierten Metaboliten umgewandelt, die sowohl in freier Form als auch als Glucuronide und Sulfate vorliegen. Die metabolische Clearance beträgt ca. 5 ml/min/kg.
Elimination
Der Ethinylestradiol-Serumspiegel nimmt in zwei Dispositionsphasen mit einer Halbwertszeit von ca. 24 Stunden in der terminalen Dispositionsphase ab. Ethinylestradiol wird nicht in unveränderter Form ausgeschieden. Die Metaboliten werden mit dem Harn und der Galle im Verhältnis von 4:6 mit einer Halbwertszeit von ca. 1 Tag eliminiert.
Steady-State-Bedingungen
Der Steady-State wird nach 3 bis 4 Tagen erreicht, wobei die Serumkonzentration um 30 bis 40 % höher als nach Verabreichung einer Einzeldosis ist.
Präklinische Daten zeigen kein spezielles Risiko für den Menschen, wenn kombinierte orale Kontrazeptiva wie empfohlen angewendet werden. Diese Aussage stützt sich auf konventionelle Studien zur chronischen Toxizität, zur Genotoxizität, zum kanzerogenen Potenzial und zur Reproduktionstoxizität. Jedoch muss berücksichtigt werden, dass Sexualsteroide das Wachstum gewisser hormonabhängiger Gewebe und Tumoren fördern können.
6. PHARMAZEUTISCHE ANGABEN
6.1 Liste der sonstigen Bestandteile
Tablettenkern:
Lactose-Monohydrat
Maisstärke
Maltodextrin
Carboxymethylstärke-Natrium (Typ A) (Ph.Eur.) Hypromellose
Stearinsäure (Ph.Eur.) [pflanzl.]
Mikrokristalline Cellulose RRR-a-Tocopherol (Ph.Eur.)
Filmüberzug:
Hypromellose Lactose-Monohydrat Titandioxid (E171)
Stearinsäure (Ph.Eur.) [pflanzl.]
Macrogol 4000 Mikrokristalline Cellulose Natriumcitrat (Ph.Eur.)
6.2 Inkompatibilitäten
Nicht zutreffend.
6.3 Dauer der Haltbarkeit
[PVC/Aluminium-Blister (ohne Sachet)]
3 Jahre
[PVC/Aluminium-Blister, einzeln in Sachets verpackt] 2 Jahre
6.4 Besondere Vorsichtsmaßnahmen für die Aufbewahrung
[PVC/Aluminium-Blister (ohne Sachet)]
Nicht über 30°C lagern.
[PVC/Aluminium-Blister, einzeln in Sachets verpackt]
Für dieses Arzneimittel sind keine besonderen Lagerungsbedingungen erforderlich.
6.5 Art und Inhalt des Behältnisses
PV C/Aluminium-Blisterpackung,
Kalenderpackungen mit 1 x 21, 3 x 21 und 6 x 21 Filmtabletten.
Die Blisterpackungen sind einzeln in Sachets verpackt.
Es werden möglicherweise nicht alle Packungsgrößen in den Verkehr gebracht.
6.6 Besondere Vorsichtsmaßnahmen für die Beseitigung
Keine besonderen Anforderungen für die Beseitigung.
Nicht verwendetes Arzneimittel oder Abfallmaterial ist entsprechend den nationalen Anforderungen zu beseitigen.
7. INHABER DER ZULASSUNG
mibe GmbH Arzneimittel Münchener Straße 15 06796 Brehna Tel.: 034954/247-0 Fax: 034954/247-100
8. ZULASSUNGSNUMMERN
Desofemine 20 Nova: 81071.00.00 Desofemine 30: 81072.00.00
9. DATUM DER ERTEILUNG DER ZULASSUNG/VERLÄNGERUNG DER
ZULASSUNG
24. Oktober 2012
10. STAND DER INFORMATION
05.2015
11. VERKAUFSABGRENZUNG
Verschreibungspflichtig.
16/16
Diese Inzidenzen wurden aus der Gesamtheit der epidemiologischen Studiendaten abgeleitet, wobei relative Risiken der verschiedenen Arzneimittel im Vergleich zu Levonorgestrel-haltigen KHK verwendet wurden.
Mittelwert der Spannweite 5-7 pro 10.000 Frauenjahre, auf der Grundlage eines relativen Risikos für Levonorgestrel-haltige KHK versus Nichtanwendung von ungefähr 2,3 bis 3,6