Lyogen 4 Mg
FACHINFORMATION
1. BEZEICHNUNG DES ARZNEIMITTELS
Lyogen® 1 mg, Tabletten Lyogen® 4 mg, Tabletten Wirkstoff: Fluphenazindihydrochlorid
2. QUALITATIVE UND QUANTITATIVE ZUSAMMENSETZUNG
Lyogen® 1 mg:
1 Tablette enthält 1 mg Fluphenazindihydrochlorid
Sonstiger Bestandteil mit bekannter Wirkung: Lactose-Monohydrat
Lyogen® 4 mg:
1 Tablette enthält 4 mg Fluphenazindihydrochlorid
Sonstiger Bestandteil mit bekannter Wirkung: Lactose-Monohydrat
Vollständige Auflistung der sonstigen Bestandteile siehe Abschnitt 6.1.
3. DARREICHUNGSFORM
Lyogen® 1 mg: runde, weiße Tabletten mit Bruchrille auf einer Seite. Die Tablette kann in 2 gleiche Dosen geteilt werden.
Lyogen® 4 mg: runde, weiße Tabletten mit Kreuzbruchrille auf einer Seite. Die Tablette kann in 4 gleiche Dosen geteilt werden.
4. KLINISCHE ANGABEN
4.1 Anwendungsgebiete
Fluphenazindihydrochlorid wird angewendet bei:
- akuten psychotischen Syndromen mit Wahn, Halluzinationen, Denkstörungen, Denkzerfahrenheit, Ich-Störungen;
- katatonen Syndromen;
- chronisch verlaufenden endogenen Psychosen (Symptomsuppression und Rezidivprophylaxe);
- psychomotorischen Erregungszuständen.
4.2 Dosierung und Art der Anwendung
Dosierung
Die Ansprechbarkeit auf Fluphenazindihydrochlorid unterscheidet sich von Patient zu Patient. Die Dosierung, Darreichungsform und Dauer der Anwendung müssen an die individuelle Reaktionslage, die Indikation und die Schwere der Krankheit angepasst werden. Hierbei gilt der Grundsatz, die Dosis so gering und die Behandlungsdauer so kurz wie möglich zu halten.
Für die ambulante Therapie wird ein Behandlungsbeginn mit langsam ansteigender Dosierung empfohlen, wobei Wirkung und Nebenwirkungen gegeneinander abzuwägen sind. Bei stationärer Behandlung kann auch mit höheren Dosen begonnen werden, um eine rasche Wirkung zu erreichen. Abrupte starke Dosisänderungen erhöhen das Nebenwirkungsrisiko. Nach einer längeren Therapie muss der Abbau der Dosis in sehr kleinen Schritten über einen größeren Zeitraum hinweg und in einem engen Kontakt zwischen Arzt und Patient erfolgen.
Die im Folgenden aufgeführten Dosen gelten als Richtwerte. Die Tagesdosis kann auf 1 bis 3, bei höheren Tagesdosen auch auf häufigere Einzeldosen verteilt werden.
Bei ambulanter Behandlung wird im Allgemeinen mit 2 x 0,25 mg Fluphenazindihydrochlorid/Tag begonnen; die Erhaltungsdosis beträgt 2,5 mg - 10 mg Fluphenazindihydrochlorid/Tag.
In der Klinik kann unter Umständen höher dosiert werden. Nach Aufdosierung kann die Dosis bei stationärer Behandlung im Bereich 10 mg - 20 mg Fluphenazindihydrochlorid/Tag liegen, jeweils verteilt auf 2 - 3 Einzeldosen.
Die Tabletten sind nach den Mahlzeiten mit ausreichend Flüssigkeit (Wasser) einzunehmen (siehe Abschnitt 6.2).
Die angegebenen Dosierungen beziehen sich auf erwachsene Patienten mit stabilem Kreislauf.
(Auch deutlich höhere als die hier angegebenen Dosierungen wurden verordnet. Die routinemäßige Anwendung ist jedoch aufgrund eines ungünstigen Nutzen-Risiko-Verhältnisses nicht zu empfehlen.)
Kinder und Jugendliche
Lyogen® ist kontraindiziert bei Kindern unter 12 Jahren (siehe Abschnitt 4.3).
Lyogen® sollte bei Kindern über 12 Jahren und Jugendlichen aufgrund nicht ausreichender Daten zur Unbedenklichkeit und Wirksamkeit nur unter besonderer Berücksichtigung des Nutzen-RisikoVerhältnisses verordnet werden (siehe Abschnitt 4.4).
Besondere Dosierungshinweise
Ältere oder geschwächte Patienten sowie Patienten mit hirnorganischen Veränderungen, Kreislauf- und Atmungsschwäche sowie gestörter Leber- oder Nierenfunktion erhalten in der Regel die Hälfte der oben angegebenen Tagesdosierung.
Bei Patienten mit Glaukom, Harnverhalten und Prostatahyperplasie ist auf Grund der anticholinergen Wirkungen von Fluphenazin vorsichtig zu dosieren.
Dauer der Anwendung
Bei prognostisch günstigen Erkrankungen, insbesondere, wenn es sich um eine schizophrene Ersterkrankung handelt, sollte die Medikation für die ersten Monate nach Klinikentlassung weitergeführt werden, um dem Patienten in dieser Zeit bei den zu erwartenden Schwierigkeiten in der beruflichen und sozialen Reintegration noch einen Schutz zu gewähren.
Nach dem ersten Rezidiv sollte die Langzeitmedikation mehrere Jahre durchgeführt werden, falls es nicht erst nach einem langen rezidivfreien Intervall auftrat.
Nach drei oder mehr Rückfällen in einigen Jahren sollte die Langzeitmedikation unbegrenzt, möglicherweise lebenslang durchgeführt werden; selbstverständlich nur unter der Voraussetzung, dass sie wirksam ist und nicht mit intolerablen Nebenwirkungen einhergeht.
4.3 Gegenanzeigen
- Überempfindlichkeit gegen den Wirkstoff, Neuroleptika, insbesondere Phenothiazine, oder einen der in Abschnitt 6.1 genannten sonstigen Bestandteile.
- bestehende prolaktinabhängige Tumore: hypophysäre Prolaktinome und Brustkrebs,
- akute Intoxikation mit zentraldämpfenden Arzneimitteln (z. B. Opiaten, Hypnotika, Antidepressiva, Neuroleptika, Tranquilizern) oder Alkohol,
- schwere Blutzell- oder Knochenmarksschädigung,
- Leukopenie und andere Erkrankungen des hämatopoetischen Systems,
- Parkinson-Syndrom,
- anamnestisch bekanntes malignes Neuroleptika-Syndrom nach Fluphenazin,
- schwere Lebererkrankungen,
- schwere Depression,
- Koma,
- Kinder unter 12 Jahren.
4.4 Besondere Warnhinweise und Vorsichtsmaßnahmen für die Anwendung
Lyogen® darf nur nach strenger Nutzen-Risiko-Abwägung und unter besonderer Vorsicht angewendet werden bei:
- Leber- und Nierenfunktionsstörungen,
- Phäochromozytom,
- Hypotension, Hypertension, orthostatischer Dysregulation, Bradykardie, Hypokaliämie,
- angeborenem langen QT-Syndrom oder QT-Syndrom in der Familienanamnese, oder anderen klinisch signifikanten kardialen Störungen (insbesondere koronare Herzkrankheit, Erregungsleitungsstörungen, Arrhythmien),
- gleichzeitiger Behandlung mit Arzneimitteln, die ebenfalls das QT-Intervall im EKG verlängern oder eine Hypokaliämie oder andere Störungen des Elektrolythaushalts hervorrufen können (siehe Abschnitt 4.5),
- hirnorganischen Erkrankungen und epileptischen Anfällen in der Anamnese,
- Verdacht auf oder neurologisch erkennbaren subkortikalen Hirnschäden,
- depressiver Erkrankung,
- chronischen Atembeschwerden und Asthma,
- schweren quantitativen Bewusstseinsstörungen, z. B. Somnolenz,
- Glaukom, Pylorusstenose, Prostatahyperplasie, Harnretention,
- Patienten, die hohen Temperaturen ausgesetzt sind,
- Anwendung von Organophosphat-Insektiziden,
Die gleichzeitige Behandlung mit anderen Neuroleptika sollte vermieden werden (siehe Abschnitt 4.5).
Kinder und Jugendliche
Zur Wirksamkeit und Verträglichkeit von Fluphenazin bei Kindern und Jugendlichen liegen keine ausreichenden Studien vor. Deshalb sollte Lyogen® bei Kindern über 12 Jahre und Jugendlichen nur unter besonderer Berücksichtigung des Nutzen-Risiko-Verhältnisses verordnet werden.
Spätdyskinesien
Obgleich die Prävalenz von Spätdyskinesien noch nicht hinreichend erforscht ist, scheint es so, dass ältere Patienten, besonders ältere Frauen, dafür besonders prädisponiert sind. Das Risiko der Spätdyskinesien und besonders das der Irreversibilität nimmt vermutlich mit der Therapiedauer und der Höhe der neuroleptischen Dosierung zu. Allerdings kann sich eine Spätdyskinesie auch schon nach kurzer Behandlungsdauer und niedriger Dosierung entwickeln. Die neuroleptische Behandlung selbst kann die Symptome einer beginnenden Spätdyskinesie zunächst maskieren. Nach Absetzen der Medikation tritt diese dann sichtbar in Erscheinung. Eine gesicherte Therapie dieser Symptome ist derzeit nicht bekannt.
Erhöhte Mortalität bei älteren Menschen mit Demenz-Erkrankungen
Die Daten zweier großer Anwendungsstudien zeigten, dass ältere Menschen mit DemenzErkrankungen, die mit konventionellen (typischen) Antipsychotika behandelt wurden, einem leicht erhöhten Mortalitätsrisiko im Vergleich zu nicht mit Antipsychotika Behandelten ausgesetzt sind. Anhand der vorliegenden Studiendaten kann eine genaue Höhe dieses Risikos nicht angegeben werden und die Ursache für die Risikoerhöhung ist nicht bekannt.
Lyogen® ist nicht zur Behandlung von Verhaltensstörungen, die mit Demenz-Erkrankungen zusammenhängen, zugelassen.
Erhöhtes Risiko für das Auftreten von unerwünschten cerebrovaskulären Ereignissen In randomisierten, placebokontrollierten klinischen Studien mit an Demenz erkrankten Patienten, die mit einigen atypischen Antipsychotika behandelt wurden, wurde ein etwa um das dreifache erhöhtes Risiko für unerwünschte cerebrovaskuläre Ereignisse beobachtet. Der Mechanismus, der zu dieser Risikoerhöhung führt, ist unbekannt. Es kann nicht ausgeschlossen werden, dass diese Wirkung auch bei der Anwendung anderer Antipsychotika oder bei anderen Patientengruppen auftritt. Lyogen® sollte daher bei Patienten, die ein erhöhtes Schlaganfallrisiko haben, mit Vorsicht angewendet werden.
Thromboembolie-Risiko
Im Zusammenhang mit der Anwendung von Antipsychotika sind Fälle von venösen Thromboembolien (VTE) berichtet worden. Da Patienten, die mit Antipsychotika behandelt werden, häufig erworbene Risikofaktoren für VTE aufweisen, sollten alle möglichen Risikofaktoren für VTE vor und während der Behandlung mit Lyogen® identifiziert und Präventivmaßnahmen ergriffen werden.
Besondere Vorsicht ist geboten bei Patienten mit organischen Hirnschäden, arteriosklerotischen Hirngefäßerkrankungen und Neigung zu Krampfanfällen (anamnestisch, z. B. bei Alkoholentzug), da Fluphenazin die Krampfschwelle senkt. Das Auftreten von Krampfanfällen wird insbesondere durch hohe Dosen zu Behandlungsbeginn, schnelle Dosissteigerungen und abruptes Absetzen hoher Dosen begünstigt. Epilepsiepatienten sollten nur bei gleichzeitiger Antikonvulsiva-Therapie mit Lyogen® behandelt werden.
Bei Stammganglienerkrankungen sollte Lyogen® nur in Ausnahmefällen angewendet werden, bei Verschlechterung der Symptomatik ist die Behandlung zu beenden.
Bei depressiven Patienten sollte Lyogen® nur zusammen mit einem Antidepressivum eingesetzt werden, da Lyogen® die depressive Symptomatik verstärken kann. Bei schweren depressiven Erkrankungen darf Lyogen® nicht angewandt werden (siehe Abschnitt 4.5.).
Patienten mit Phäochromozytom, Niereninsuffizienz, Herzinsuffizienz oder zerebraler Insuffizienz zeigen häufiger hypotensive Reaktionen auf Gabe von Fluphenazin und sollten deshalb sorgfältig überwacht werden.
Neuroleptika führen zu einer erhöhten Prolaktin-Ausschüttung. Experimente an Gewebekulturen sprechen dafür, dass etwa ein Drittel menschlicher Brusttumoren in vitro prolaktinabhängig ist. Obwohl aussagefähige klinische oder epidemiologische Studien noch nicht vorliegen, wird bei einschlägiger Vorgeschichte Vorsicht angeraten.
Vor der Behandlung mit Lyogen® ist das Blutbild (einschließlich des Differentialblutbildes sowie der Thrombozytenzahl) zu kontrollieren. Bei pathologischen Blutwerten darf eine Behandlung mit diesem Arzneimittel nicht erfolgen (siehe Abschnitt 4.3. und 4.8).
Nach Beginn der Behandlung sollten über einen Zeitraum von vier Monaten wöchentlich Blutbildkontrollen (einschließlich des Differentialblutbildes) vorgenommen werden. Bei unauffälligen Befunden können danach Kontrollen in größeren Abständen erfolgen. Bei schnellem Absinken der Leukozytenzahl - insbesondere bei Werten unter 3000/mm3 - oder anderen Blutbildveränderungen, ist die Behandlung mit trizyklischen Neuroleptika sofort abzubrechen und durch andere Therapieformen zu ersetzen. Gegebenenfalls sind intensivmedizinische Maßnahmen durchzuführen. Blutbildkontrollen sind bis zur Normalisierung erforderlich.
Der Patient sollte angehalten werden, bei Fieber, Zahnfleisch- und Mundschleimhautentzündungen, Halsschmerzen oder eitriger Angina sowie grippeähnlichen Symptomen, insbesondere wenn diese Symptome innerhalb der ersten drei Monate nach Beginn der medikamentösen Behandlung auftreten, keine Selbstmedikation mit Analgetika/Antibiotika durchzuführen, sondern sofort seinen behandelnden Arzt aufzusuchen.
In regelmäßigen Abständen sollten Körpergewicht, Blutglukose- und Serumlipidspiegel und der Zahnstatus kontrolliert werden.
Nieren- und Leberfunktion sind während der Therapie in regelmäßigen Abständen zu überwachen.
Störungen der Erregungsleitung können insbesondere bei älteren Patienten und Patienten mit Vorschädigung des Herzens auftreten. Die Kreislaufsituation (einschl. EKG-Ableitung) ist während der Therapie in regelmäßigen Abständen zu überwachen, ein Ausgangs-EKG sollte für spätere Verlaufskontrollen vorliegen.
Eine bestehende Hypokaliämie ist vor Behandlungsbeginn auszugleichen.
Die Möglichkeit der Entstehung eines malignen neuroleptischen Syndroms (Fieber, Muskelsteifheit, Bewusstseinsstörungen, Instabilität des vegetativen Nervensystems) besteht bei allen Neuroleptika. Nicht selten werden die Symptome als Katatonie fehldiagnostiziert. Da hier eine erneute Gabe eines Neuroleptikums lebensbedrohend sein kann, ist die Differentialdiagnose von entscheidender Bedeutung (u. a. Medikamentenanamnese, Prüfung auf Rigor, Fieber sowie Anstieg der Kreatinkinase-Aktivität im Blut, Myoglobin-Anstieg in Blut und Harn). Fälle mit tödlichem Ausgang sind bei Patienten mit bereits bestehendem hirnorganischen Psychosyndrom, mentaler Retardierung, Opiat- und Alkoholabhängigkeit besonders stark vertreten. Die Symptome können bis zu einer Woche nach der oralen Neuroleptika-Einnahme anhalten (Behandlung siehe Abschnitt 4.8).
Bei gestörter Leber- oder Nierenfunktion müssen die Dosen angepasst werden. Besonders bei älteren Patienten ist wegen der erhöhten Empfindlichkeit besondere Vorsicht geboten. Die anticholinergen Nebenwirkungen sind häufig stärker ausgeprägt. Ältere Patienten können bereits bei niedrigen Dosierungen extrapyramidale Nebenwirkungen entwickeln. Die Häufigkeit von Spätdyskinesien ist erhöht. Auch die sedierende Wirkung ist bei älteren Patienten stärker ausgeprägt. Hypotensionen können häufiger auftreten.
Patienten mit der seltenen hereditären Galactose-Intoleranz, Lactase-Mangel oder Glucose-Galactose-Malabsorption sollten diese Arzneimittel nicht einnehmen.
4.5 Wechselwirkungen mit anderen Arzneimitteln und sonstige Wechselwirkungen
Bei gleichzeitiger Anwendung mit anderen zentraldämpfenden Arzneimitteln (Hypnotika/Sedativa, Analgetika, anderen Psychopharmaka, Antihistaminika), Narkosemitteln oder Alkohol kann es zu einer wechselseitigen Verstärkung der Wirkungen und Nebenwirkungen (insbesondere von Sedierung und Blutdrucksenkung) kommen.
Wenn Patienten, die unter einer hohen Neuroleptika-Dosierung stehen, operiert werden, muss sorgfältig auf eventuelle Hypotension geachtet werden. Die Dosis des Anästhetikums bzw. von zentral dämpfenden Stoffen ist unter Umständen zu reduzieren.
Die gleichzeitige Gabe von trizyklischen Antidepressiva und Fluphenazin führt zu einem Anstieg der Antidepressiva-Plasmaspiegel - es muss mit einer erhöhten Toxizität beider Wirkstoffe (anticholinerge Wirkung, Absenken der Krampfschwelle, vor allem aber mit kardialen Effekten [QT-Intervall-Verlängerung]) gerechnet werden. Aus diesem Grunde wird von dieser Kombination abgeraten.
Die gleichzeitige Anwendung von Arzneimitteln, die ebenfalls das QT-Intervall verlängern (z. B. Antiarrhythmika Klasse IA oder III, Makrolid-Antibiotika, Malaria-Mittel, Antidepressiva, andere Neuroleptika, Antihistaminika), zu einer Hypokaliämie oder anderen Störungen des Elektrolythaushalts führen (z. B. bestimmte Diuretika) oder den durch CYP2D6 vermittelten hepatischen Abbau von Fluphenazin hemmen können (z. B. Paroxetin, Fluoxetin), ist zu vermeiden.
Durch die Kombination mit Lithiumsalzen können die Plasmaspiegel von Fluphenazindihydrochlorid erhöht werden. Dadurch erhöht sich das Risiko extrapyramidalmotorischer Begleitwirkungen (Gangstörungen, rumpfnahe Hyperkinesien, Tremor, Rigor, in Einzelfällen schwer reversible Hirnschäden). Umgekehrt können auch die Lithium-Plasmaspiegel erhöht werden. Sehr selten wurden bei gleichzeitiger Gabe von Neuroleptika und Lithium schwere neurotoxische Syndrome berichtet.
Bei gleichzeitiger Behandlung mit Levodopa oder Dopaminagonisten (z. B. Bromocriptin, Amantadin, Carbergolin) kann deren Wirkung abgeschwächt werden.
Bei kombinierter Anwendung von Neuroleptika und anderen Dopaminantagonisten (z. B. Metoclopramid, Alizaprid) kann es zu einer Verstärkung der extrapyramidalmotorischen Wirkungen kommen.
Bei Kombination von Fluphenazin mit Arzneimitteln, die ebenfalls eine anticholinerge Wirkung besitzen (wie z. B. Antidepressiva, Atropin, Biperiden), können die anticholinergen Effekte additiv verstärkt werden. Dies kann sich in Sehstörungen, Erhöhung des Augeninnendrucks,
Mundtrockenheit, beschleunigtem Herzschlag, Obstipation, Beschwerden beim Wasserlassen, Störungen der Speichelsekretion, Sprechblockade oder Gedächtnisstörungen äußern; das Risiko pharmakogener deliranter Syndrome ist erhöht. Gleichzeitig kann dabei die Wirkung von Fluphenazin abgeschwächt werden.
Kombinationen mit Sympathomimetika können zu hypertensiven Krisen führen.
Bei Patienten, die Fluphenazin erhalten, sollte eine Hypotonie nicht mit Epinephrin behandelt werden, da die Gabe von Epinephrin zu einem weiteren Blutdruckabfall führen kann ("Adrenalinumkehr"). Bei schweren Schockzuständen kann jedoch Norepinephrin (Noradrenalin) gegeben werden (siehe Abschnitt 4.9).
Fluphenazindihydrochlorid verstärkt im Allgemeinen die blutdrucksenkende Wirkung von Antihypertensiva. Dadurch kann es vermehrt zu orthostatischen Kreislaufdysregulationen kommen. Es werden aber auch paradoxe Reaktionen beschrieben (Guanethidin, Clonidin, Methyldopa).
Die gleichzeitige Gabe von MAO-Hemmern kann zu einem (weiteren) Blutdruckabfall sowie zu extrapyramidalmotorischen Wirkungen führen.
Von der gleichzeitigen Anwendung reserpinhaltiger Präparate wird abgeraten.
Eine durch Polypeptid-Antibiotika (z. B. Colistin, Polymyxin B) hervorgerufene Atemdepression kann durch Fluphenazin verstärkt werden.
Die Wirkung von Antikoagulanzien kann verstärkt werden. Daher ist bei einer gleichzeitig durchgeführten Antikoagulanzien-Therapie die regelmäßige Kontrolle des Gerinnungsstatus in kürzeren Abständen angezeigt.
Bei gleichzeitiger Einnahme von Antikonvulsiva, wie z. B. Barbituraten oder Carbamazepin, kann es zu einem gesteigerten Metabolismus von Fluphenazin kommen.
Die gleichzeitige Anwendung von Fluphenazin zusammen mit Phenytoin kann zu einer Veränderung des Phenytoin-Metabolismus führen. Dadurch können u. U. toxische Plasmaspiegel erreicht werden.
Wegen der durch Fluphenazin hervorgerufenen Prolaktinerhöhung kann die Reaktion auf die Anwendung von Gonadorelin abgeschwächt werden.
Fluphenazindihydrochlorid sollte nicht mit Clozapin kombiniert werden, da das Risiko einer Blutbildstörung möglicherweise erhöht ist.
Bei gleichzeitiger Gabe von Fluphenazindihydrochlorid und Propranolol erhöhen sich die Plasmaspiegel beider Medikamente.
Die gleichzeitige Behandlung mit piperazinhaltigen Anthelminthika führt zu einem erhöhten Risiko extrapyramidalmotorischer Nebenwirkungen.
Clonidin kann die antipsychotische Wirkung von Fluphenazin vermindern.
Bei gleichzeitiger Einnahme von Fluphenazin und Cimetidin kann der Plasmaspiegel von Fluphenazin vermindert werden.
Bei gleichzeitiger Anwendung von Pentetrazol kann es zur Auslösung von zerebralen Krampfanfällen kommen.
Phenothiazine können die Neigung zu Metrizamid-induzierten Krampfanfällen verstärken.
Fluphenazin sollte daher mindestens 48 Stunden vor und 24 Stunden nach einer Myelographie nicht gegeben werden.
Die gleichzeitige Gabe von Fluphenazin mit Amphetaminen oder Anorektika kann zu antagonistischen pharmakologischen Reaktionen führen.
In Einzelfällen wurde von Patienten berichtet, die unter einer Kombinationstherapie mit einem Serotoninwiederaufnahmehemmer und Fluphenazin ein akutes, schweres, reversibles Parkinsonoid entwickelten.
Es gibt Hinweise dafür, dass bei gleichzeitiger Anwendung von Phenylalanin und Neuroleptika das Risiko für das Auftreten tardiver Dyskinesien erhöht ist.
Da von Fällen berichtet wurde, in denen Patienten mit erhöhten Dihydroepiandrosteron-Spiegeln nicht auf eine Therapie mit Antipsychotika ansprachen, sollten Patienten, die Fluphenazin zur Therapie erhalten, eine Substitution mit Dihydroepiandrosteron meiden.
Ein erhöhtes Risiko epileptischer Anfälle wurde bei schizophrenen Patienten beschrieben, die unter einer Therapie mit Phenothiazinen Nachtkerzenöl-Präparate einnahmen.
Koffein wirkt möglicherweise den antipsychotischen Eigenschaften der Phenothiazine entgegen. Die Daten sind allerdings widersprüchlich.
Die Stoffwechsellage von insulinbedürftigen Diabetikern unter Phenothiazinbehandlung (besonders bei hoher Dosierung) kann instabil werden und ggf. diätetische und medikamentöse Maßnahmen bzw. eine Anpassung der Antidiabetika-Einstellung notwendig machen.
Unter der Behandlung mit Fluphenazindihydrochlorid kann das Ergebnis eines Schwangerschaftstests verfälscht sein (falsch positives Ergebnis).
Hinweis:
Der Patient sollte davon in Kenntnis gesetzt werden, dass er ohne Wissen des behandelnden Arztes keine anderen Medikamente - auch keine freiverkäuflichen Arzneimittel - einnehmen sollte.
4.6 Fertilität, Schwangerschaft und Stillzeit
Schwangerschaft
Es liegen bisher nur klinische Erfahrungen mit der Verwendung von niedrigen oralen Dosen (0,5 mg/Tag) bei Schwangeren vor. Fluphenazin zeigte in Tierstudien eine Reproduktionstoxizität (siehe Abschnitt 5.3).
Da die Sicherheit einer Anwendung in der Schwangerschaft nicht belegt ist, sollte Lyogen® während der Schwangerschaft daher nur nach strenger Indikationsstellung und sehr sorgfältiger Abwägung des therapeutischen Nutzens für die Mutter gegen die Risiken einer Fruchtschädigung bzw. Schädigung des Kindes verordnet werden.
Phenothiazine sind plazentagängig. Um reversible Nebenwirkungen (extrapyramidale Störungen, cholestatischer Ikterus, Entzugserscheinungen, leichte Fehlhaltungen der Extremitäten) bei Neugeborenen zu vermeiden, wird empfohlen, Neuroleptika in den letzten Schwangerschaftswochen nach Möglichkeit niedrig zu dosieren.
Neugeborene, die während des dritten Trimenons der Schwangerschaft gegenüber Antipsychotika (einschließlich Lyogen®) exponiert sind, sind durch Nebenwirkungen einschließlich extrapyramidaler Symptome und/oder Entzugserscheinungen gefährdet, deren Schwere und Dauer nach der Entbindung variieren können.
Es gab Berichte über Agitiertheit, erhöhten oder erniedrigten Muskeltonus, Tremor, Somnolenz, Atemnot oder Störungen bei der Nahrungsaufnahme. Dementsprechend sollten Neugeborene sorgfältig überwacht werden.
Stillzeit
Fluphenazin geht in die Muttermilch über. Während der Behandlung sollte deshalb nicht gestillt werden.
4.7 Auswirkungen auf die Verkehrstüchtigkeit und die Fähigkeit zum Bedienen von Maschinen
Lyogen® kann auch bei bestimmungsgemäßem Gebrauch das Reaktionsvermögen so weit verändern, dass die Fähigkeit zur aktiven Teilnahme am Straßenverkehr oder zum Bedienen von Maschinen beeinträchtigt wird. Dies gilt in verstärktem Maße im Zusammenwirken mit Alkohol. Daher sollten das Führen von Fahrzeugen, das Bedienen von Maschinen oder sonstige gefahrvolle Tätigkeiten - zumindest während der ersten Phase der Behandlung - ganz unterbleiben. Die Entscheidung trifft in jedem Einzelfall der behandelnde Arzt unter Berücksichtigung der individuellen Reaktion und der jeweiligen Dosierung.
4.8 Nebenwirkungen
Bei den Häufigkeitsangaben zu Nebenwirkungen werden folgende Kategorien zugrunde gelegt:
Sehr häufig (>1/10)
Häufig (>1/100 bis <1/10)
Gelegentlich (>1/1.000 bis <1/100)
Selten (>1/10.000 bis <1/1.000)
Sehr selten (<1/10.000), oder nicht bekannt (Häufigkeit auf Grundlage der verfügbaren Daten nicht abschätzbar)
Im unteren Dosierungsbereich sind Nebenwirkungen durch Fluphenazin vergleichsweise selten und gering ausgeprägt. Bei höheren Dosen treten manche Nebenwirkungen häufiger auf. Neurologische Symptome sind dabei vorherrschend.
Zentrales Nervensystem:
Extrapyramidalmotorische Symptome:
Sehr häufig kann es bei der Behandlung mit Fluphenazin - vor allem in den ersten Tagen und Wochen - zu Frühdyskinesien kommen. Parkinson-Syndrom und Akathisie treten im Allgemeinen etwas später auf. Auch Dystonien (Schiefhals, Versteifung der Rückenmuskulatur) und Hyperreflexie sind möglich. Kinder entwickeln bereits bei niedrigen Dosierungen extrapyramidalmotorische Störungen.
Beim Auftreten von Frühdyskinesien oder Parkinson-Syndromen ist eine Dosisreduktion oder eine Behandlung mit einem anticholinergen Antiparkinsonmittel erforderlich. Diese Medikation sollte jedoch nur im Bedarfsfall und nicht routinemäßig durchgeführt werden. Falls eine AntiparkinsonMedikation erforderlich ist, deren Exkretion schneller erfolgt als diejenige von Fluphenazin, kann es zur Vermeidung des Auftretens oder zur Vermeidung der Verschlechterung extrapyramidalmotorischer Symptome notwendig sein, diese Antiparkinson-Medikation auch nach dem Absetzen von Fluphenazin weiterzuführen. Auf den möglichen Anstieg des Augeninnendrucks bei gleichzeitigem Verabreichen von Fluphenazin und anticholinergen Medikamenten inklusive Antiparkinson-Medikamenten ist zu achten (siehe Abschnitt 4.5).
Die Behandlung der Akathisie ist schwierig; zunächst kann eine Dosisreduktion versucht werden, bei Erfolglosigkeit kann ein Therapieversuch mit Sedativa, Hypnotika oder Beta-Rezeptorenblockern durchgeführt werden.
Nach zumeist längerer und hochdosierter Therapie oder nach Abbrechen der Therapie kann es zur Manifestation von Spätdyskinesien kommen (anhaltende, vielfach irreversible hyperkinetische Syndrome mit abnormen unwillkürlichen Bewegungen vor allem im Bereich von Kiefer- und Gesichtsmuskulatur, aber auch athetoide und ballistische Bewegungen der Extremitäten). Eine gesicherte Therapie dieser Symptome ist derzeit nicht bekannt.
Auf erste dyskinetische Anzeichen, vorwiegend im lingualen und orofacialen Bereich, ist unbedingt zu achten und die Beendigung der Neuroleptikatherapie in Erwägung zu ziehen. Bei langandauernder Behandlung mit Lyogen® können Spätdyskinesien maskiert werden und dann erst nach Beendigung der Behandlung in Erscheinung treten (siehe Abschnitt 4.4).
Malignes Neuroleptika-Syndrom:
Unter der Behandlung mit Neuroleptika kann es zu einem lebensbedrohlichen malignen NeuroleptikaSyndrom kommen (Fieber über 40°C, Muskelstarre, vegetative Entgleisung mit Herzjagen und Bluthochdruck, Bewusstseinstrübung bis zum Koma, Anstieg des Myoglobins und der Creatinkinase-Aktivität (CK)), das ein sofortiges Absetzen der Medikation erfordert. Die Häufigkeit dieses Syndroms wird mit 0,07- 2,2% angegeben. Die Behandlung ist schwierig, folgende Maßnahmen werden empfohlen:
- Keine weitere Anwendung des Medikamentes,
- Behandlung der Hyperthermie durch Kühlen, da Antipyretika bei hohem Fieber möglicherweise nicht wirksam sind,
- Behandlung von Störungen des Elektrolyt- und Wasserhaushaltes, der kardiovaskulären Manifestationen, Infektionen, der respiratorischen und renalen Komplikationen,
- Therapieversuch mit Dantrolen-Infusionen (3 bis 10 mg/kg Körpergewicht und Tag) in Kombination mit Bromocriptin (7,5 bis 30 mg/Tag oral).
Andere ZNS-Effekte:
Insbesondere zu Beginn der Behandlung können häufig Müdigkeit und Sedierung auftreten, aber auch Unruhe, Erregung, Benommenheit, Depression (vor allem bei Langzeittherapie), Lethargie, Schwindelgefühl, Kopfschmerzen, verworrene Träume, delirante Symptome (insbesondere unter Kombination mit anticholinerg wirkenden Substanzen), zerebrale Krampfanfalle, Regulationsstörungen der Körpertemperatur (Hyper- wie Hypothermie) sowie gelegentliche Sprach-, Gedächtnis- und Schlafstörungen sind möglich. Einzelne Fälle von reversiblen zentralen Paresen wurden beschrieben.
Während der Behandlung mit Lyogen® kann es außerdem zu Veränderungen im EEG sowie im Liquoreiweiß kommen.
Selten können, wie unter anderen Neuroleptika, psychotische Prozesse reaktiviert bzw. verschlechtert werden.
Kardiovaskuläres System:
Häufig treten, insbesondere zu Beginn der Behandlung, Hypotonie bzw. orthostatische Dysregulation und eine reflektorische Beschleunigung der Herzfrequenz auf (Kreislauflabilität). EKG-Veränderungen wurden beobachtet (Störungen der Erregungsausbreitung und -rückbildung), auch Hypertension. Fluphenazin kann das QT-Intervall im EKG verlängern; u. U. können lebensbedrohliche Torsades de Pointes bis hin zu Kammerflimmern auftreten (siehe Abschnitt 4.4 und 4.5). In diesen Fällen ist die Behandlung mit Fluphenazin abzubrechen. Von ventrikulären Arrhythmien, ventrikulärer Tachykardie (selten), Herzstillstand und plötzlichem unerklärten Tod wurde bei Arzneimitteln, die zur therapeutischen Klasse der Neuroleptika gehören, berichtet. Ventrikuläre Arrhythmien können häufiger bei der Verabreichung hoher Dosen und bei prädisponierten Patienten auftreten.
Vegetatives Nervensystem / Gastrointestinaltrakt:
Vegetative Nebenwirkungen treten bevorzugt zu Beginn der Therapie auf und zeigen dann im Allgemeinen Adaptation.
Gelegentlich kann es zu Akkommodationsstörungen, Mundtrockenheit, Schwitzen, Salivation, Polyurie, Fieber, Gefühl der verstopften Nase, Erhöhung des Augeninnendrucks, Obstipation (u. U. bis zum paralytischen Ileus) und Miktionsstörungen kommen.
Gelegentlich wurde auch von Übelkeit, Erbrechen, Diarrhoe, Appetitverlust und Dyspepsie berichtet. Diese Effekte können normalerweise durch Dosisreduzierung oder verlängerte Dosierungsintervalle günstig beeinflusst werden.
Schwangerschaft, Wochenbett und perinatale Erkrankungen:
Häufigkeit unbekannt (Häufigkeit auf der Grundlage der verfügbaren Daten nicht abschätzbar): Ein Arzneimittelentzugssyndrom des Neugeborenen kann auftreten (siehe Abschnitt 4.6.).
Leber- und Gallenwege:
Gelegentlich wurden passagere Erhöhungen der Leberenzymaktivitäten, sehr selten auch (meist cholestatische) Hepatitiden berichtet. Auch eine Gelbsucht kann auftreten.
Endokrinium:
Unter Fluphenazindihydrochlorid kann es zu Auswirkungen auf die sexuellen Funktionen (Beeinträchtigung der sexuellen Reaktionsfähigkeit, der sexuellen Appetenz sowie Störungen der Erektion und Ejakulation) kommen; es können Menstruationsstörungen, Galaktorrhoe und Gynäkomastie auftreten, außerdem Störungen des Glukosestoffwechsels.
Wie andere Neuroleptika kann Fluphenazindihydrochlorid eine Zunahme des Körpergewichtes sowie eine gestörte ADH-Sekretion und Hyponatriämie bewirken.
Blut und Blutgefäße:
Gelegentlich wurde über Blutbildungsstörungen in Form von Leukopenie, Thrombopenie, Eosinophilie, Panzytopenie und selten über Agranulozytose, Bein- und Beckenvenenthrombosen berichtet.
Häufigkeit: Nicht bekannt (Häufigkeit auf Grundlage der verfügbaren Daten nicht abschätzbar): Fälle von Thromboembolien (einschließlich Fällen von Lungenembolie und Fällen von tiefer Venenthrombose) sind aufgetreten.
Haut und Überempfindlichkeitsreaktionen:
Es können allergische Hautreaktionen aller Schweregrade (z. B. Pruritus, Erythem, Urtikaria, Ekzem, exfoliative Dermatitis) und Photosensibilität auftreten (Vorsicht bei Sonneneinstrahlung!). Atembeschwerden, Asthma und Bronchopneumonie, Larynxödem, angioneurotisches Ödem (Quincke-Ödem), anaphylaktische Reaktionen, Pigmentierungsstörungen, Lupus erythematodes ähnliche Syndrome und periphere Ödeme sind beobachtet worden.
Ferner sind beschrieben:
Hirnödeme, Retinopathia pigmentosa, Pigmenteinlagerungen in Linse und Kornea (siehe Abschnitt 5.3).
Bei hospitalisierten psychotischen Patienten traten unter Phenothiazintherapie plötzliche, unerwartete und ungeklärte Todesfälle auf, wobei eine frühere Hirnschädigung oder Krampfanfälle als prädisponierende Faktoren eine Rolle spielen dürften; deshalb sollten bei Patienten mit bekannten Krampfanfällen hohe Dosen vermieden werden.
Meldung des Verdachts auf Nebenwirkungen
Die Meldung des Verdachts auf Nebenwirkungen nach der Zulassung ist von großer Wichtigkeit. Sie ermöglicht eine kontinuierliche Überwachung des Nutzen-Risiko-Verhältnisses des Arzneimittels. Angehörige von Gesundheitsberufen sind aufgefordert, jeden Verdachtsfall einer Nebenwirkung dem Bundesinstitut für Arzneimittel und Medizinprodukte, Abt. Pharmakovigilanz, Kurt-Georg-Kiesinger-Allee 3, D-53175 Bonn, Website: www.bfarm.de, anzuzeigen.
4.9 Überdosierung
Wegen der relativ großen therapeutischen Breite treten Intoxikationen im Allgemeinen nur bei stärkeren Überdosierungen auf.
Symptome einer Überdosierung
Bei einer Überdosierung können insbesondere die in Abschnitt 4.8 beschriebenen Nebenwirkungen, in Abhängigkeit von der eingenommenen Dosis, verstärkt auftreten:
- extrapyramidale Störungen: akute dyskinetische oder dystone Symptome, Zungen-Schlund-Syndrom, Blickkrämpfe, laryngeale oder pharyngeale Spasmen,
- Somnolenz bis Koma, mitunter Erregung und delirante Verwirrtheit,
- zerebrale Krampfanfälle,
- Hyperthermie oder Hypothermie,
- kardiovaskulär: Hypotension, aber auch Hypertension, Tachykardie oder Bradykardie, EKG-Veränderungen wie Arrhythmie (PQ-, QT-Intervallverlängerung, Torsades de Pointes), Herz-und Kreislaufversagen (rasch bei massiver Intoxikation),
- anticholinerge Effekte: verschwommenes Sehen, Erhöhung des Augeninnendrucks,
Glaukomanfall, Verringerung der Darmmotilität, Harnretention,
- respiratorische Komplikationen: Atemdepression, Atemstillstand, Aspiration, Zyanose,
Pneumonie.
Maßnahmen bei Überdosierung
So rasch wie möglich ist eine intensivmedizinische Behandlung einzuleiten.
Eine Magenspülung kann aussichtsreich sein, wenn sie frühzeitig (am besten innerhalb 1 Stunde) durchgeführt wird, gefolgt von der wiederholten Gabe von Aktivkohle. Die Provokation von Erbrechen erscheint in Anbetracht der antiemetischen Wirkung von Fluphenazindihydrochlorid und der geringen Effizienz dieser Maßnahme nicht sinnvoll.
Die weitere Therapie erfolgt symptomatisch: Zum Einsatz können Volumensubstitution, Antikonvulsiva, gefäßverengende Medikamente (Norepinephrin, kein Epinephrin!), und bei kardialen Komplikationen ggf. Antiarrhythmika und/oder Natriumhydrogencarbonat bzw. -lactat kommen.
EKG und Vitalfunktionen sind zu überwachen, bis das EKG normalisiert ist. Analeptika sind kontraindiziert, da infolge der Senkung der Krampfschwelle durch Fluphenazindihydrochlorid eine Neigung zu zerebralen Krampfanfällen besteht. Auch Betablocker sollten vermieden werden, weil sie die Vasodilatation erhöhen.
Bei schweren extrapyramidalen Symptomen sollten Antiparkinsonmittel, z. B. Biperiden i.v., gegeben werden. U. U. kann es erforderlich sein, die Antiparkinson-Medikation über mehrere Wochen zu verabreichen.
Hohes Fieber sollte mit Antipyretika, ggf. mit Eisbädern, eine Hypothermie durch langsame Erwärmung behandelt werden.
Bei Auftreten eines anticholinergen Syndroms steht zur Anwendung unter intensivmedizinischen Bedingungen (EKG-Kontrolle!) als Antidot Physostigminsalicylat zur Verfügung.
Auf Grund des großen Verteilungsvolumens und der starken Plasma-Eiweiß-Bindung sind forcierte Diurese oder Hämodialyse bei reinen Fluphenazin-Vergiftungen wenig hilfreich.
Diazepam sollte zur Behandlung von Krampfanfällen nur gegeben werden, wenn die Voraussetzungen für künstliche Beatmung gegeben sind (Atemdepression!).
5. PHARMAKOLOGISCHE EIGENSCHAFTEN
5.1 Pharmakodynamische Eigenschaften
Pharmakotherapeutische Gruppe: Trizyklisches Neuroleptikum; Phenothiazin mit Piperazinyl-Seitenkette ATC-Code: N05AB02
Wirkmechanismus
Fluphenazindihydrochlorid ist ein hochpotentes Neuroleptikum aus der Reihe der Phenothiazine. Es bewirkt vor allem eine Blockade der Dopaminrezeptoren und verringert dadurch die Wirkung von Dopamin als Überträgersubstanz. Fluphenazindihydrochlorid weist eine hohe Affinität zu D2-Rezeptoren auf. Hierdurch werden eine Prolaktinerhöhung, eine Verminderung der Apomorphin- und Amphetaminhyperaktivität sowie eine Katalepsie bewirkt.
In geringerem Maße werden durch Fluphenazindihydrochlorid auch die muskarinischen Acetylcholin-, D1- und H1-Rezeptoren und a1-Adrenozeptoren blockiert. .
Das klinische Wirkprofil ist charakterisiert durch antipsychotische Wirkungen: Reduktion von Wahn, Halluzinationen, schizophrenen Ich-Störungen und Denkzerfahrenheit, Dämpfung psychomotorischer Erregung und affektiver Gespanntheit.
Mit der Hemmung der dopaminergen Transmission im Corpus striatum werden die extrapyramidalmotorischen Nebenwirkungen erklärt.
5.2 Pharmakokinetische Eigenschaften
Resorption
Nach oraler Gabe wird Fluphenazindihydrochlorid rasch aus dem Magen-Darm-Trakt resorbiert; maximale Plasmaspiegel werden nach ca. 2 - 3 h erreicht. Fluphenazindihydrochlorid weist wegen eines hohen First-pass-Effektes nur eine geringe Bioverfügbarkeit nach oraler Gabe auf. Gesicherte Beziehungen zwischen Plasmaspiegelwerten und antipsychotischer Wirkung bestehen nicht.
Verteilung
Auf Grund seiner großen Lipophilie wird Fluphenazindihydrochlorid im ganzen Organismus verteilt. Das Verteilungsvolumen beträgt etwa 25 l/kg KG. Fluphenazindihydrochlorid tritt in die Muttermilch über und überwindet die Plazenta- und die Blut-Hirn-Schranke. Die Plasma-Eiweiß-Bindung beträgt über 95%. Die Plasma-Halbwertszeit beträgt etwa 20 Stunden.
Metabolismus / Elimination
Der Abbau des Fluphenazindihydrochlorids erfolgt fast vollständig durch die Leber. Neben einer Glukuronidierung der Hydroxylgruppe in der Seitenkette kommt es über CYP2D6 zur Hydroxylierung des Phenothiazingrundkörpers, einer Sulfoxydation, einer Desalkylierung des Piperazinringes und dessen anschließender Spaltung. Die Ausscheidung erfolgt nach Glukuronidierung zu 80 - 95 % über die Galle.
Bioverfügbarkeit
Eine im Jahr 1993 mit Lyogen® 1 mg durchgeführte Bioverfügbarkeitsuntersuchung an 24 Probanden ergab im Vergleich zum Referenzpräparat:
|
Lyogen® 1 mg Testpräparat |
Lyogen® 2,5 mg/ml Referenzpräparat | |
|
maximale Plasmakonzentration (Cmax): |
0,43 ± 0,21 ng/ml |
0,44 ± 0,20 ng/ml |
|
Zeitpunkt der maximalen Plasmakonzentration (tmax): |
2,72 h ± 1,75 h |
2,44 h ± 1,15 h |
|
Fläche unter der Konzentrations-Zeit-Kurve (AUC): |
5,21 ± 3,61 ng/ml x h |
5,36 ±3,48 ng/ml x h |
Angabe der Werte als Mittelwert und Streubreite
Mittlere Plasmaspiegelverläufe im Vergleich zu einem Referenzpräparat in einem Konzentrations-ZeitDiagramm
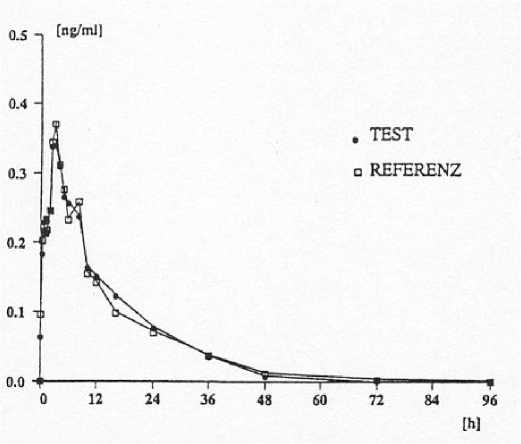
Eine im Jahr 1993 mit Lyogen® 4 mg durchgeführte Bioverfügbarkeitsuntersuchung an 24 Probanden ergab im Vergleich zum Referenzpräparat:
|
Lyogen® 4 mg Testpräparat |
Lyogen® 2,5 mg/ml Referenzpräparat | |
|
maximale Plasmakonzentration (Cmax): |
0,38 ± 0,18 ng/ml |
0,44 ± 0,20 ng/ml |
|
Zeitpunkt der maximalen Plasmakonzentration (tmax): |
2,38 ± 1,27 h |
2,44 ± 1,15 h |
|
Fläche unter der Konzentrations-Zeit-Kurve (AUC): |
4,63 ± 3,08 ng/ml x h |
5,36 ± 3,48 ng/ml x h |
Angabe der Werte als Mittelwert und Streubreite
Mittlere Plasmaspiegelverläufe im Vergleich zu einem Referenzpräparat in einem Konzentrations-ZeitDiagramm:
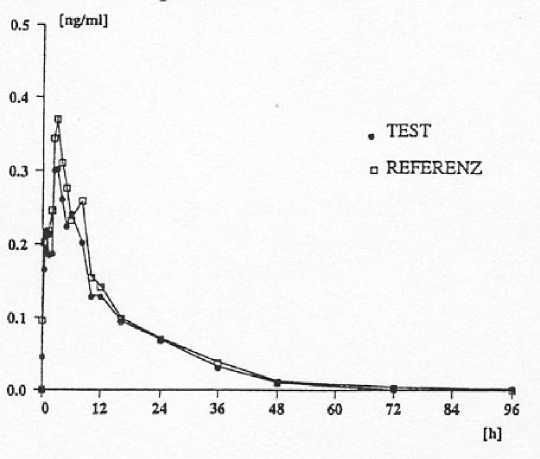
5.3 Präklinische Daten zur Sicherheit
Die Symptome einer akuten Fluphenazinvergiftung sind in Abschnitt 4.9 beschrieben. Untersuchungen zur chronischen Toxizität an Ratten ergaben neben den bekannten pharmakologischen Wirkungen keine Hinweise auf toxische Effekte. Bei Hunden wurden in einer Langzeitstudie Linsentrübungen beobachtet. Außerdem zeigte Fluphenazin in in vitro-Versuchen eine ausgeprägte Phototoxizität bei Anreicherung im retinalen Epithel. Diese Befunde stehen offenbar im Zusammenhang mit Pigmenteinlagerungen in Linse und Hornhaut (idiosynkratische Retinopathie), die bei Patienten nach hochdosierter Phenothiazin-Langzeitbehandlung beobachtet wurden.
Aus der Gesamtheit der verfügbaren in-vitro und in-vivo-Untersuchungen mit Fluphenazindihydrochlorid lassen sich keine relevanten Hinweise auf ein mutagenes Potential ableiten.
Langzeituntersuchungen am Tier auf ein tumorerzeugendes Potential von Fluphenazindihydrochlorid liegen nicht vor.
Die Reproduktionstoxizität von Fluphenazin wurde nur in nicht-konventionellen Studien untersucht. Dabei zeigte Fluphenazin einen negativen Einfluss auf die Fertilität männlicher Ratten. In einer Embryotoxizitätsstudie führte Fluphenazin zu visceralen Fehlbildungen bei der Maus. Embryotoxizitätsuntersuchungen an der Ratte ergaben hinsichtlich teratogener Effekte widersprüchliche Befunde. Unter Fluphenazin kam es zu einer Verlängerung der Tragzeit. Auswirkungen auf das Verhalten der Nachkommen wurden nicht untersucht.
6. PHARMAZEUTISCHE ANGABEN
6.1 Liste der sonstigen Bestandteile
Talkum
Magnesiumstearat (Ph. Eur.)
Lactose-Monohydrat
Maisstärke
Gelatine
hochdisperses Siliciumdioxid
6.2 Inkompatibilitäten Nicht zutreffend.
6.3 Dauer der Haltbarkeit
3 Jahre
6.4 Besondere Vorsichtsmaßnahmen für die Aufbewahrung
Nicht über 25°C lagern.
Die Blister im Umkarton aufbewahren, um den Inhalt vor Licht zu schützen.
6.5 Art und Inhalt des Behältnisses
Lyogen® 1 mg:
Al/PVC/PVDC Blisterpackungen mit 10 Tabletten pro Blisterstreifen, in einem Umkarton verpackt 20 Tabletten (N1)
50 Tabletten (N2)
Lyogen® 4 mg:
Al/PVC/PVDC Blisterpackungen mit 10 Tabletten pro Blisterstreifen, in einem Umkarton verpackt 20 Tabletten (N1)
50 Tabletten (N2)
Klinikpackung mit 300 (15 x 20) Tabletten
6.6 Besondere Vorsichtsmaßnahmen für die Beseitigung
Keine besonderen Anforderungen.
7. INHABER DER ZULASSUNG
Lundbeck GmbH Ericusspitze 2 20457 Hamburg Telefon: (040) 2 36 49-0 Telefax: (040) 2 36 49-2 55 E-Mail: germany@lundbeck.com
8. ZULASSUNGSNUMMERN
Lyogen® 1 mg: 6173114.01.00
Lyogen® 4 mg: 6173114.00.00
9. DATUM DER ERTEILUNG DER ZULASSUNG / VERLÄNGERUNG DER ZULASSUNG
Datum der Erteilung der Zulassung: 06. Oktober 1998 Datum der letzten Verlängerung der Zulassung: 14. Januar 2008
10. STAND DER INFORMATION
09.2014
11. VERKAUFSABGRENZUNG
Verschreibungspflichtig
16/16