Predni Tablinen 5 Mg
FACHINFORMATION
1. BEZEICHNUNG DER ARZNEIMITTEL
Predni Tablinen® 5 mg Tabletten
Predni Tablinen® 20 mg Tabletten
Wirkstoff: Prednison
2. QUALITATIVE UND QUANTITATIVE ZUSAMMENSETZUNG
Predni Tablinen 5 mg:
1 Tablette enthält 5 mg Prednison.
Predni Tablinen 20 mg:
1 Tablette enthält 20 mg Prednison.
Sonstiger Bestandteil mit bekannter Wirkung:
Enthalten Lactose-Monohydrat (siehe Abschnitt 4.4).
Vollständige Auflistung der sonstigen Bestandteile siehe Abschnitt 6.1.
3. DARREICHUNGSFORM
Tablette.
Predni Tablinen 5 mg:
Weiße, runde Tabletten mit einseitiger Kreuzbruchkerbe. Die Tablette kann in gleiche Dosen geteilt werden.
Predni Tablinen 20 mg:
Weiße, runde Tabletten mit einseitiger Kreuzbruchkerbe. Die Tablette kann in gleiche Dosen geteilt werden.
4. KLINISCHE ANGABEN
4.1 Anwendungsgebiete
Predni Tablinen sind angezeigt zur Behandlung von Erkrankungen, die einer systemischen Therapie mit Glukokortikoiden bedürfen.
Hierzu gehören je nach Erscheinungsform und Schweregrad:
(Dosierungsschemata (DS: a bis e, siehe Abschnitt 4.2, Dosierung).
Substitutionstherapie:
- Nebennierenrindeninsuffizienz jeglicher Genese (z. B. M. Addison, adrenogenitales Syndrom, Adrenalektomie, ACTH-Mangel) jenseits des Wachstumsalters (Mittel der ersten Wahl sind Hydrokortison und Kortison),
- Stresszustände nach langfristiger Kortikoidtherapie.
Rheumatologie:
- aktive Phasen von Systemvaskulitiden:
- Panarteriitis nodosa (DS: a, b, bei positiver Hepatitis-B-Serologie Behandlungsdauer auf zwei Wochen begrenzt),
- Riesenzellarteriitis, Polymyalgia rheumatica (DS: c),
- Arteriitis temporalis (DS: a), bei akutem Visusverlust initial hoch dosierte intravenöse Stoßtherapie mit Glukokortikoiden und Dauertherapie unter Kontrolle der BSG,
- Wegener-Granulomatose: Induktionstherapie (DS: a, b) in Kombination mit Methotrexat (leichtere Verlaufsformen ohne Nierenbeteiligung) oder nach dem Fauci-Schema (schwere Verlaufsformen mit Nieren- und/oder Lungenbeteiligung), Remissionserhaltung: (DS: d, ausschleichend) in Kombination mit Immunsuppressiva,
- Churg-Strauss-Syndrom: Initialtherapie (DS: a, b), bei Organmanifestationen und schweren Verläufen in Kombination mit Immunsuppressiva, Remissionserhaltung (DS: d),
- aktive Phasen von rheumatischen Systemerkrankungen (DS: a, b):
- systemischer Lupus erythematodes,
- Polymyositis/Polychondritis chronica atrophicans,
- Mischkollagenosen,
- aktive rheumatoide Arthritis (DS: a bis d) mit schweren progredienten Verlaufsformen, z. B. destruierend verlaufende Formen (DS: a) und/oder extraartikuläre Manifestationen (DS: b),
- andere entzündlich-rheumatische Arthritiden, sofern die Schwere des Krankheitsbildes es erfordert und nicht steroidale Antirheumatika (NSAR) nicht angewandt werden können:
- Spondarthritiden (Spondylitis ankylosans mit Beteiligung peripherer Gelenke (DS: b, c), Arthritis psoriatica (DS: c, d), enteropathische Arthropathie mit hoher Entzündungsaktivität (DS: a),
- reaktive Arthritiden (DS: c),
- Arthritis bei Sarkoidose (DS: b initial).
- Karditis bei rheumatischem Fieber, bei schweren Fällen über 2-3 Monate (DS: a),
- juvenile idiopathische Arthritis mit schwerer systemischer Verlaufsform (Still-Syndrom) oder mit lokal nicht beeinflussbarer Iridozyklitis (DS: a).
Pneumonologie:
- Asthma bronchiale (DS: c-a), gleichzeitig empfiehlt sich die Verabreichung von Bronchodilatatoren.
- akute Exazerbation einer COPD (DS: b), empfohlene Therapiedauer bis zu 10 Tagen,
- interstitielle Lungenerkrankungen, wie akute Alveolitis (DS: b), Lungenfibrose (DS: b), Bronchiolitis obliterans organisierende Pneumonie (BOOP) (DS: b ausschleichend), ggf. in Kombination mit Immunsuppressiva, chronische eosinophile Pneumonie (DS: b ausschleichend), zur Langzeittherapie chronischer Formen der Sarkoidose in den Stadien II und III (bei Atemnot, Husten und Verschlechterung der Lungenfunktionswerte) (DS: b),
- Prophylaxe des Atemnotsyndroms bei Frühgeborenen (DS: b, zweimalig).
Erkrankungen der oberen Luftwege:
- schwere Verlaufsformen von Pollinosis und Rhinitis allergica, nach Versagen intranasal verabreichter Glukokortikoide (DS: c),
- akute Kehlkopf- und Luftröhrenstenosen: Quincke-Ödem, obstruktive Laryngitis subglottica (Pseudo-Krupp) (DS: b bis a).
Dermatologie:
Erkrankungen der Haut und Schleimhäute, die aufgrund ihres Schweregrades und/oder Ausdehnung bzw. Systembeteiligung nicht oder nicht ausreichend mit topischen Glukokortikoiden behandelt werden können.
Dazu gehören:
- allergische, pseudoallergische und infektallergische Erkrankungen: z. B. akute Urtikaria, anaphylaktoide Reaktionen, Arzneimittelexantheme, Erythema exsudativum multiforme, toxische epidermale Nekrolyse (Lyell-Syndrom), Pustulosis acuta generalisata, Erythema nodosum, akute febrile neutrophile Dermatose (Sweet-Syndrom), allergisches Kontaktekzem (DS: b bis a),
- Ekzemerkrankungen: z. B. atopisches Ekzem, Kontaktekzeme, mikrobielles (nummuläres) Ekzem (DS: b bis a),
- granulomatöse Erkrankungen: z. B. Sarkoidose, Cheilitis granulomatosa (monosymptomatisches Melkersson-Rosenthal-Syndrom) (DS: b bis a),
- bullöse Dermatosen: z. B. Pemphigus vulgaris, bullöses Pemphigoid, benignes Schleimhautpemphigoid, IgA-lineare Dermatose (DS: b bis a),
- Vaskulitiden: z. B. Vasculitis allergica, Polyarteriitis nodosa (DS: b bis a),
- Autoimmunerkrankungen: z. B. Dermatomyositis, systemische Sklerodermie (indurative Phase), chronisch diskoider und subakut kutaner Lupus erythematodes (DS: b bis a),
- Schwangerschaftsdermatosen (siehe auch Punkt 4.6): z. B. Herpes gestationis, Impetigo herpetiformis (DS: d bis a),
- erythematosquamöse Dermatosen: z. B. Psoriasis pustulosa, Pityriasis rubra pilaris, Parapsoriasis-Gruppe (DS: c bis a),
- Erythrodermien, auch bei Sezary-Syndrom (DS: c bis a),
- andere Erkrankungen: z. B. Jarisch-Herxheimer-Reaktion bei Penicillinbehandlung der Lues, schnell und verdrängend wachsendes kavernöses Hämangiom, Morbus Beh?et, Pyoderma gangraenosum, eosinophile Fasciitis, Lichen ruber exanthematicus, Epidermolysis bullosa hereditaria (DS: c bis a).
Hämatologie/Onkologie:
- autoimmunhämolytische Anämie (DS: c bis a), idiopathische thrombozytopenische Purpura (Morbus Werlhof) (DS: a), akute intermittierende Thrombozytopenie (DS: a),
- akute lymphoblastische Leukämie, Morbus Hodgkin, Non-Hodgkin-Lymphome, chronisch lymphatische Leukämie, Morbus Waldenström, multiples Myelom (DS: e),
- Hyperkalzämie bei malignen Grunderkrankungen (DS: c bis a),
- Prophylaxe und Therapie von Zytostatika-induziertem Erbrechen (DS: b bis a), Anwendung im Rahmen antiemetischer Schemata,
- Palliativtherapie maligner Erkrankungen.
Hinweis: Prednison kann zur Symptomlinderung, z. B. bei Inappetenz, Anorexie und allgemeiner Schwäche, bei fortgeschrittenen malignen Erkrankungen nach Ausschöpfung spezifischer Therapiemöglichkeiten angewendet werden. Einzelheiten sind der aktuellen Fachliteratur zu entnehmen.
Neurologie (DS: a):
- Myasthenia gravis (Mittel der 1. Wahl ist Azathioprin),
- chronisches Guillain-Barre-Syndrom,
- Tolosa-Hunt-Syndrom,
- Polyneuropathie bei monoklonaler Gammopathie,
- multiple Sklerose (zum oralen Ausschleichen nach hoch dosierter parenteraler Glukokortikoidgabe im Rahmen eines akuten Schubes),
- BNS-Krämpfe.
Infektologie:
- toxische Zustände im Rahmen schwerer Infektionskrankheiten (in Verbindung mit Antibiotika/Chemotherapie), z. B. tuberkulöse Meningitis (DS: b), schwere Verlaufsform einer Lungentuberkulose (DS: b).
Augenkrankheiten (DS: b bis a):
- Bei Systemerkrankungen mit Augenbeteiligung und bei immunologischen Prozessen in der Orbita und im Auge: Optikusneuropathie (z. B. Riesenzellarteriitis, anteriore ischämische Optikusneuropathie (AION), traumatische Optikusneuropathie), Morbus Beh?et, Sarkoidose, endokrine Orbitopathie, Pseudotumor der Orbita, Transplantatabstoßung und bei bestimmten Uveitiden wie Harada-Erkrankung und sympathischer Ophthalmie.
- Bei folgenden Erkrankungen ist die systemische Gabe nur nach erfolgloser lokaler Behandlung indiziert: Skleritis, Episkleritis, Keratitiden, chronische Zyklitis, Uveitis, allergische Konjunktivitis, Alkaliverätzungen, in Verbindung mit antimikrobieller Therapie bei autoimmunologischer oder Syphilis-assoziierter interstitieller Keratitis, bei stromaler Herpessimplex-Keratitis nur bei intaktem Hornhautepithel und regelmäßiger augenärztlicher Kontrolle.
Gastroenterologie/Hepatologie:
- Colitis ulcerosa (DS: b bis c),
- Morbus Crohn (DS: b),
- Autoimmunhepatitis (DS: b),
- Ösophagusverätzung (DS: a).
Nephrologie:
- Minimal-change-Glomerulonephritis (DS: a),
- extrakapillär-proliferative Glomerulonephritis (rapid progressive Glomerulonephritis) (DS: hoch dosierte Stoßtherapie, in der Regel in Kombination mit Zytostatika), bei Goodpasture-Syndrom Abbau und Beendigung der Behandlung, bei allen anderen Formen langfristige Fortführung der Therapie (DS: d),
- idiopathische retroperitoneale Fibrose (DS: b).
4.2 Dosierung und Art der Anwendung
Dosierung
Die Höhe der Dosierung ist abhängig von der Art und Schwere der Erkrankung und vom individuellen Ansprechen des Patienten. Im Allgemeinen werden relativ hohe Initialdosen angewendet, die bei akuten schweren Verlaufsformen deutlich höher sein müssen als bei chronischen Erkrankungen. Je nach klinischer Symptomatik und Ansprechverhalten kann unterschiedlich schnell auf eine möglichst niedrige Erhaltungsdosis (im Allgemeinen zwischen 5 und 15 mg Prednison täglich) reduziert werden. Speziell bei chronischen Erkrankungen ist oft eine Langzeitbehandlung mit niedrigen Erhaltungsdosen erforderlich.
Soweit nicht anders verordnet, gelten folgende Dosierungsempfehlungen:
Substitutionstherapie (jenseits des Wachstumsalters):
5 bis 7,5 mg Prednison/Tag, verteilt auf zwei Einzeldosen (morgens und mittags, bei adrenogenitalem Syndrom morgens und abends). Die Abenddosis beim adrenogenitalen Syndrom soll den nächtlichen ACTH-Anstieg vermindern und damit einer Nebennierenrinden-Hyperplasie entgegenwirken. Erforderlichenfalls zusätzliche Gabe eines Mineralkortikoids (Fludrokortison). Bei besonderen körperlichen Belastungen (z. B. Trauma, Operation), interkurrenten Infekten usw. kann eine Dosiserhöhung um das 2- bis 3-Fache, bei extremen Belastungen (z. B. Geburt) bis zum 10-Fachen notwendig werden.
Stresszustände nach langfristiger Glukokortikoid-Therapie:
Frühzeitig bis zu 50 mg Prednison/Tag. Dosisabbau über mehrere Tage.
Pharmakotherapie:
Die folgenden Tabellen geben unter Verweis auf die aktuelle Fachliteratur eine Übersicht über die allgemeinen Dosierungsrichtlinien:
Dosis in Dosis in
Dosierung
mg/Tag mg/kg KG*/Tag
a) Hohe 80-100 (250) 1,0-3,0
b) Mittlere 40-80 0,5-1,0
c) Niedrige 10-40 0,25-0,5
d) Sehr niedrige 1,5-7,5 (10) ./.
e) Kombinationschemotherapie siehe „Dosierungsschema e (DS: e)“.
*KG = Körpergewicht.
Im Allgemeinen wird die gesamte Tagesdosis frühmorgens zwischen 6.00 und 8.00 Uhr eingenommen (zirkadiane Therapie). Hohe Tagesdosen können in Abhängigkeit von der Erkrankung jedoch auch auf 2-4, mittlere Tagesdosen auf 2-3 Einzelgaben verteilt werden.
Kinder
|
Dosierung |
Dosis in mg/kg KG*/Tag |
|
Hohe Dosierung |
2-3 |
|
Mittlere Dosierung |
1-2 |
|
Erhaltungsdosis |
0,25 |
*KG = Körpergewicht.
Bei Kindern (im Wachstumsalter) sollte die Therapie möglichst alternierend oder intermittierend erfolgen. In besonderen Fällen (z. B. BNS-Krämpfe) kann von dieser Empfehlung abgewichen werden.
Dosisreduktion
Nach Eintritt der klinisch erwünschten Wirkung und in Abhängigkeit von der Grunderkrankung wird mit der Dosisreduktion begonnen. Bei Verteilung der Tagesdosis auf mehrere Einzeldosen wird zunächst die abendliche Dosis, dann die etwaige Mittagsdosis reduziert.
Die Dosis wird zunächst in etwas größeren Schritten, ab ca. 30 mg/Tag in kleineren Stufen reduziert. Die klinische Situation entscheidet über den völligen Dosisabbau oder die Notwendigkeit einer Erhaltungsdosis. Unter Beobachtung der Krankheitsaktivität können für die Dosisreduktion die folgenden Schritte als Orientierung dienen:
|
Über 30 mg/Tag |
Reduktion um |
10 mg |
alle 2-5 Tage |
|
Bei 30 bis 15 mg/Tag |
Reduktion um |
5 mg |
jede Woche |
|
Bei 15 bis 10 mg/Tag |
Reduktion um |
2,5 mg |
alle 1-2 Wochen |
|
Bei 10 bis 6 mg/Tag |
Reduktion um |
1 mg |
alle 2-4 Wochen |
|
Unter 6 mg/Tag |
Reduktion um |
0,5 mg |
alle 4-8 Wochen |
Hohe und höchste Dosen, die über wenige Tage gegeben wurden, können in Abhängigkeit von der Grunderkrankung und dem klinischen Ansprechen ohne Ausschleichen abgesetzt werden.
Dosierungsschema e (DS: e)
Die Therapie im Rahmen von Kombinationschemotherapien in onkologischen Anwendungsgebieten sollte sich an den aktuell gültigen Protokollen orientieren. Hierbei erfolgt in der Regel die Prednisongabe in einer Einmaldosis ohne erforderliches Ausschleichen zum Therapieende. Unter Verweis auf die Fachliteratur sind hier die jeweiligen Prednisondosierungen etablierter Chemotherapieprotokolle exemplarisch genannt:
- Non-Hodgkin-Lymphome: CHOP-Schema, Prednison 100 mg/m2 Tag 1-5; COP-Schema, Prednison 100 mg/m2 Tag 1-5.
- Chronisch lymphatische Leukämie: Knospe-Schema, Prednison 75/50/25 mg Tag 1-3.
- Morbus Hodgkin: COPP-ABVD-Schema, Prednison 40 mg/m2 Tag 1-14.
- Multiples Myelom: Alexanian-Schema, Prednison 2 mg/kg KG Tag 1-4.
Art der Anwendung
Die Tabletten werden zu oder nach dem Essen, vornehmlich nach dem Frühstück, unzerkaut mit ausreichend Flüssigkeit eingenommen.
Bei der Pharmakotherapie mit Predni Tablinen ist zu prüfen, ob eine alternierende Gabe des Arzneimittels möglich ist. In Abhängigkeit von der zu behandelnden Grunderkrankung wird, sobald ein befriedigendes Behandlungsergebnis erreicht ist, die Dosis bis zur erforderlich erachteten Erhaltungsdosis reduziert oder beendet, gegebenenfalls unter Kontrolle des adrenalen Regelkreises.
Bei Hypothyreose oder bei Leberzirrhose können vergleichsweise niedrige Dosierungen ausreichen bzw. kann eine Dosisreduktion erforderlich sein.
Prednison steht in Form von Tabletten zu 1, 5, 20 und 50 mg zur Verfügung.
4.3 Gegenanzeigen
Überempfindlichkeit gegen Prednison oder einen der in Abschnitt 6.1 genannten sonstigen Bestandteile.
Für die kurzfristige Anwendung bei vitaler Indikation gibt es sonst keine Kontraindikationen.
4.4 Besondere Warnhinweise und Vorsichtsmaßnahmen für die Anwendung
Die Behandlung mit Predni Tablinen kann durch die Immunsuppression zu einem erhöhten Risiko für bakterielle, virale, parasitäre, opportunistische sowie Pilzinfektionen führen. Die Symptomatik einer bestehenden oder sich entwickelnden Infektion kann verschleiert und somit die Diagnostik erschwert werden. Latente Infektionen, wie Tuberkulose oder Hepatitis B, können reaktiviert werden.
Eine Therapie mit Predni Tablinen sollte nur unter strengster Indikationsstellung und ggf. zusätzlicher gezielter antiinfektiöser Therapie durchgeführt werden bei folgenden Erkrankungen:
- akute Virusinfektionen (Hepatitis B, Herpes zoster, Herpes simplex, Varizellen, Keratitis herpetica),
- HBsAg-positive chronisch-aktive Hepatitis,
- circa 8 Wochen vor bis 2 Wochen nach Schutzimpfungen mit Lebendimpfstoffen,
- systemischen Mykosen und Parasitosen (z. B. Nematoden),
- bei Patienten mit Verdacht auf oder bestätigter Strongyloidiasis (Zwergfadenwurminfektion) können Glukokortikoide zur Aktivierung und Massenvermehrung der Parasiten führen,
- Poliomyelitis,
- Lymphadenitis nach BCG-Impfung,
- akute und chronische bakterielle Infektionen,
- bei Tuberkulose in der Anamnese Anwendung nur unter Tuberkulostatika-Schutz.
Zusätzlich sollte eine Pharmakotherapie mit Predni Tablinen nur unter strenger Indikationsstellung und Überwachung, ggf. zusätzlicher spezifischer Therapie durchgeführt werden bei:
- Magen-Darm-Ulzera,
- Osteoporose,
- schwer einstellbarer Hypertonie,
- schwer einstellbarem Diabetes mellitus,
- psychiatrischen Erkrankungen (auch anamnestisch), einschließlich Suizidalität: Neurologische oder psychiatrische Überwachung wird empfohlen.
- Eng- und Weitwinkelglaukom: Ophthalmologische Überwachung und begleitende Therapie
werden empfohlen.
- Hornhautulzerationen und Hornhautverletzungen: Ophthalmologische Überwachung und
begleitende Therapie werden empfohlen.
Wegen der Gefahr einer Darmperforation dürfen Predni Tablinen nur bei zwingender Indikation und unter entsprechender Überwachung angewendet werden bei
- schwerer Colitis ulcerosa mit drohender Perforation, möglicherweise auch ohne peritoneale Reizung,
- Divertikulitis,
- Enteroanastomosen (unmittelbar postoperativ).
Die Zeichen einer peritonealen Reizung nach gastrointestinaler Perforation können bei Patienten, die hohe Dosen von Glukokortikoiden erhalten, fehlen.
Das Risiko von Sehnenbeschwerden, Tendinitis und von Sehnenrupturen ist erhöht, wenn Fluorchinolone und Glukokortikoide zusammen verabreicht werden.
Während der Anwendung von Predni Tablinen ist bei Diabetikern ein eventuell erhöhter Bedarf an Insulin oder oralen Antidiabetika zu berücksichtigen.
Während der Behandlung mit Predni Tablinen ist bei Patienten mit schwer einstellbarer Hypertonie eine regelmäßige Blutdruckkontrolle erforderlich.
Patienten mit schwerer Herzinsuffizienz sind sorgfältig zu überwachen, da die Gefahr einer Verschlechterung besteht.
Bei Behandlung einer Myasthenia gravis kann es initial zu einer Symptomverschlechterung kommen, weshalb die Einstellung auf Kortikosteroide stationär erfolgen sollte. Insbesondere bei schwerer facio-pharyngealer Symptomatik und Minderung des Atemvolumens sollte die Therapie mit Predni Tablinen einschleichend begonnen werden.
Eine langdauernde Anwendung auch geringer Mengen von Prednison führt zu einem erhöhten Infektionsrisiko auch durch solche Mikroorganismen, die ansonsten selten Infektionen verursachen (sog. opportunistische Infektionen).
Impfungen mit Totimpfstoffen sind grundsätzlich möglich. Es ist jedoch zu beachten, dass die Immunreaktion und damit der Impferfolg bei höheren Dosierungen der Kortikoide beeinträchtigt werden kann.
Bei einer langdauernden Therapie mit Predni Tablinen sind regelmäßige ärztliche Kontrollen (einschließlich augenärztlicher Kontrollen in dreimonatigen Abständen) angezeigt; bei vergleichsweise hohen Dosen ist auf eine ausreichende Kaliumzufuhr und auf Natriumrestriktion zu achten und der Serumkaliumspiegel zu überwachen.
Kommt es während der Behandlung mit Predni Tablinen zu besonderen körperlichen Stresssituationen (fieberhaften Erkrankungen, Unfall, Operation, Geburt etc.), kann eine vorübergehende Dosiserhöhung erforderlich werden.
Wegen der möglichen Gefährdung in Stresssituationen sollte für den Patienten bei länger dauernder Therapie bzw. Substitutionstherapie ein Notfallausweis ausgestellt werden.
Schwere anaphylaktische Reaktionen können auftreten.
Abhängig von Dauer und Dosierung der Behandlung muss mit einem negativen Einfluss auf den Kalziumstoffwechsel gerechnet werden, so dass eine Osteoporoseprophylaxe zu empfehlen ist. Dies gilt vor allem bei gleichzeitig bestehenden Risikofaktoren wie familiärer Veranlagung, höherem Lebensalter, nach der Menopause, ungenügender Eiweiß- und Kalziumzufuhr, starkem Rauchen, übermäßigem Alkoholgenuss sowie Mangel an körperlicher Aktivität. Die Vorbeugung besteht in ausreichender Kalzium- und Vitamin-D-Zufuhr sowie körperlicher Aktivität. Bei bereits bestehender Osteoporose sollte zusätzlich eine medikamentöse Therapie erwogen werden.
Bei Beendigung oder gegebenenfalls Abbruch der Langzeitgabe von Glukokortikoiden ist an folgende Risiken zu denken:
Exazerbation bzw. Rezidiv der Grundkrankheit, akute NNR-Insuffizienz (insbesondere in Stresssituationen, z. B. während Infektionen, nach Unfällen, bei verstärkter körperlicher Belastung), Kortison-Entzugssyndrom.
Spezielle Viruserkrankungen (Windpocken, Masern) können bei Patienten, die mit Glukokortikoiden behandelt werden, besonders schwer verlaufen. Insbesondere gefährdet sind abwehrgeschwächte (immunsupprimierte) Patienten ohne bisherige Windpocken- oder Maserninfektion. Wenn diese Personen während einer Behandlung mit Predni Tablinen Kontakt zu masern- oder windpockenerkrankten Personen haben, sollte gegebenenfalls eine vorbeugende Behandlung eingeleitet werden.
Kinder und Jugendliche
In der Wachstumsphase von Kindern sollte das Nutzen-Risiko-Verhältnis einer Therapie mit Predni Tablinen sorgfältig erwogen werden. Aufgrund der wachstumshemmenden Wirkung von Prednison sollte das Längenwachstum bei Predni Tablinen-Langzeittherapie regelmäßig kontrolliert werden. Die Therapie sollte zeitlich begrenzt oder bei Langzeittherapie alternierend erfolgen.
Ältere Patienten
Da ältere Patienten ein erhöhtes Osteoporoserisiko haben, sollte das Nutzen-Risiko-Verhältnis einer Therapie mit Predni Tablinen sorgfältig erwogen werden.
Die Anwendung von Predni Tablinen kann bei Dopingkontrollen zu positiven Ergebnissen führen. Zudem kann es bei Missbrauch von Predni Tablinen als Dopingmittel zu einer Gefährdung der Gesundheit kommen.
Patienten mit der seltenen hereditären Galactose-Intoleranz, Lactase-Mangel oder Glucose-Galactose-Malabsorption sollten Predni Tablinen nicht einnehmen.
4.5 Wechselwirkungen mit anderen Arzneimitteln und sonstige Wechselwirkungen
Herzglykoside: Die Glykosidwirkung kann durch Kaliummangel verstärkt werden. Saluretika/Laxanzien: Die Kaliumausscheidung wird verstärkt.
Antidiabetika: Die blutzuckersenkende Wirkung wird vermindert.
Cumarinderivate (orale Antikoagulanzien): Die Antikoagulanzienwirkung kann abgeschwächt oder verstärkt werden. Eine Dosisanpassung des Antikoagulans kann bei gleichzeitiger Anwendung notwendig sein.
Nicht steroidale Antiphlogistika/Antirheumatika (NSAR), Salicylate und Indometacin: Die Gefahr von Magen-Darm-Ulzeration und -Blutungen wird erhöht.
Nicht depolarisierende Muskelrelaxanzien: Die Muskelrelaxation kann länger anhalten.
Atropin, andere Anticholinergika: Zusätzliche Augeninnendrucksteigerungen bei gleichzeitiger Anwendung mit Predni Tablinen sind möglich.
Praziquantel: Durch Kortikosteroide ist ein Abfall der Praziquantel-Konzentration im Blut möglich.
Chloroquin, Hydroxychloroquin, Mefloquin: Es besteht ein erhöhtes Risiko des Auftretens von Myopathien, Kardiomyopathien.
Somatropin: Die Wirkung von Somatropin kann vermindert werden.
Protirelin: Der TSH-Anstieg bei Gabe von Protirelin kann reduziert sein.
Östrogene (z. B. Ovulationshemmer): Die Halbwertszeit von Glukokortikoiden kann verlängert sein. Deshalb kann die Kortikoidwirkung verstärkt werden.
Antacida: Bei gleichzeitiger Gabe von Aluminium- oder Magnesiumhydroxid ist eine verminderte Resorption von Prednison möglich. Die Einnahme der beiden Arzneimittel sollte daher in einem zeitlichen Abstand erfolgen (2 Stunden).
CYP3A4-aktivierende Substanzen wie Rifampicin, Phenytoin, Carbamazepin, Barbiturate und Primidon können die Kortikoidwirkung abschwächen.
Ephedrin: Durch beschleunigten Metabolismus kann die Wirksamkeit der Glukokortikoide herabgesetzt werden.
CYP3A4-hemmende Substanzen (z. B. Ketoconazol, Itraconazol) können die Kortikoidwirkung verstärken.
Immunsuppressive Substanzen: erhöhte Infektanfälligkeit und mögliche Verschlimmerung oder Manifestation latenter Infektionen.
Zusätzlich für Ciclosporin: Die Blutspiegel von Ciclosporin werden erhöht; es besteht eine erhöhte Gefahr zerebraler Krampfanfälle.
ACE-Hemmstoffe: erhöhtes Risiko des Auftretens von Blutbildveränderungen.
Fluorchinolone können das Risiko für Sehnenbeschwerden und -rupturen erhöhen.
Einfluss auf Untersuchungsmethoden:
Hautreaktionen auf Allergietests können unterdrückt werden.
4.6 Schwangerschaft und Stillzeit
Schwangerschaft
Während der Schwangerschaft darf eine Behandlung nur nach sorgfältiger Nutzen-RisikoAbwägung erfolgen.
Bei einer Langzeitbehandlung mit Glukokortikoiden während der Schwangerschaft sind Wachstumsstörungen des Fetus nicht auszuschließen. Prednison/Prednisolon führte im Tierexperiment zur Ausbildung von Gaumenspalten (siehe Abschnitt 5.3). Ein erhöhtes Risiko für orale Spaltbildungen bei menschlichen Feten durch die Gabe von Glukokortikoiden während des ersten Trimenons wird diskutiert.
Werden Glukokortikoide am Ende der Schwangerschaft gegeben, besteht für den Fetus die Gefahr einer Atrophie der Nebennierenrinde, die eine ausschleichende Substitutionsbehandlung des Neugeborenen erforderlich machen kann.
Stillzeit
Prednison geht in die Muttermilch über. Eine Schädigung des Säuglings ist bisher nicht bekannt geworden. Trotzdem sollte die Indikation in der Stillzeit streng gestellt werden. Sind aus Krankheitsgründen höhere Dosen erforderlich, sollte abgestillt werden.
4.7 Auswirkungen auf die Verkehrstüchtigkeit und die Fähigkeit zum Bedienen von Maschinen
Bisher liegen keine Hinweise vor, dass Predni Tablinen die Fähigkeit zur aktiven Teilnahme am Straßenverkehr oder zur Bedienung von Maschinen beeinträchtigt, Gleiches gilt auch für Arbeiten ohne sicheren Halt.
4.8 Nebenwirkungen
Hormonersatztherapie:
Geringes Nebenwirkungsrisiko bei Beachtung der empfohlenen Dosierungen.
Pharmakotherapie:
Folgende Nebenwirkungen können auftreten, die sehr stark von Dosis und Therapiedauer abhängig sind und deren Häufigkeit daher hier nicht angegeben werden kann:
Infektionen und parasitäre Erkrankungen:
Maskierung von Infektionen, Manifestation, Exazerbation oder Reaktivierung von Virusinfektionen, Pilzinfektionen, bakterieller, parasitärer sowie opportunistischer Infektionen, Aktivierung einer Strongyloidiasis (siehe Abschnitt 4.4).
Erkrankungen des Blutes und des Lymphsystems:
Mäßige Leukozytose, Lymphopenie, Eosinopenie, Polyzythämie.
Erkrankungen des Immunsystems:
Allergische Reaktionen (z. B. Arzneimittelexanthem), schwere anaphylaktische Reaktionen wie Arrhythmien, Bronchospasmen, Hypo- oder Hypertonie, Kreislaufkollaps, Herzstillstand,
Schwächung der Immunabwehr.
Endokrine Erkrankungen:
Adrenale Suppression und Induktion eines Cushing-Syndroms (typische Symptome:
Vollmondgesicht, Stammfettsucht und Plethora).
Stoffwechsel- und Ernährungsstörungen:
Natriumretention mit Ödembildung, vermehrte Kaliumausscheidung (cave: Rhythmusstörungen!), Gewichtszunahme, verminderte Glukosetoleranz, Diabetes mellitus, Hypercholesterinämie und Hypertriglyceridämie, Appetitsteigerung.
Psychiatrische Erkrankungen:
Depressionen, Gereiztheit, Euphorie, Antriebssteigerung, Psychosen, Manie, Halluzinationen, Affektlabilität, Angstgefühle, Schlafstörungen, Suizidalität.
Erkrankungen des Nervensystems:
Pseudotumor cerebri, Manifestation einer latenten Epilepsie und Erhöhung der Anfallsbereitschaft bei manifester Epilepsie.
Augenerkrankungen:
Katarakt, insbesondere mit hinterer subkapsulärer Trübung, Glaukom, Verschlechterung der Symptome bei Hornhautulcus, Begünstigung viraler, fungaler und bakterieller Entzündungen am Auge.
Gefäßerkrankungen:
Hypertonie, Erhöhung des Arteriosklerose- und Thromboserisikos, Vaskulitis (auch als Entzugssyndrom nach Langzeittherapie), erhöhte Kapillarfragilität.
Erkrankungen des Gastrointestinaltraktes:
Magen-Darm-Ulzera, gastrointestinale Blutungen, Pankreatitis.
Erkrankungen der Haut und des Unterhautzellgewebes:
Striae rubrae, Hautatrophie, Teleangiektasien, Petechien, Ekchymosen, Hypertrichose, Steroidakne, Rosazea-artige (periorale) Dermatitis, Änderungen der Hautpigmentierung.
Sklelettmuskulatur-, Bindegewebs- und Knochenerkrankungen:
Muskelatrophie und -schwäche, Myopathie, Osteoporose (dosisabhängig, auch bei nur kurzzeitiger Anwendung möglich), aseptische Knochennekrosen, Sehnenbeschwerden, Sehnenentzündung, Sehnenrupturen und epidurale Lipomatose, Wachstumshemmung bei Kindern.
Hinweis: Bei zu rascher Dosisreduktion nach langdauernder Behandlung kann es zu Beschwerden wie Muskel- und Gelenkschmerzen kommen.
Erkrankungen der Geschlechtsorgane und der Brustdrüse:
Störungen der Sexualhormonsekretion (infolge davon Auftreten von: Amenorrhö, Hirsutismus, Impotenz).
Allgemeine Erkrankungenund Beschwerden am Verabreichungsort:
Verzögerte Wundheilung.
Meldung des Verdachts auf Nebenwirkungen
Die Meldung des Verdachts auf Nebenwirkungen nach der Zulassung ist von großer Wichtigkeit.
Sie ermöglicht eine kontinuierliche Überwachung des Nutzen-Risiko-Verhältnisses des Arzneimittels. Angehörige von Gesundheitsberufen sind aufgefordert, jeden Verdachtsfall einer Nebenwirkung dem
Bundesinstitut für Arzneimittel und Medizinprodukte Abt. Pharmakovigilanz Kurt-Georg-Kiesinger-Allee 3 D-53175 Bonn Website: www.bfarm.de
anzuzeigen.
4.9 Überdosierung
Symptome
Akute Intoxikationen mit Prednison sind nicht bekannt. Bei Überdosierungen ist mit verstärkten Nebenwirkungen (siehe Abschnitt 4.8), insbesondere auf Endokrinium, Stoffwechsel und Elektrolythaushalt, zu rechnen.
Therapie
Ein Gegenmittel zu Prednison ist nicht bekannt.
5. PHARMAKOLOGISCHE EIGENSCHAFTEN
5.1 Pharmakodynamische Eigenschaften
Pharmakotherapeutische Gruppe: Kortikosteroide zur systemischen Anwendung, Glukokortikoid, ATC-Code: H02AB07.
Prednison ist ein nichtfluoriertes Glukokortikoid zur systemischen Therapie.
Prednison beeinflusst dosisabhängig den Stoffwechsel fast aller Gewebe. Im physiologischen Bereich ist diese Wirkung lebensnotwendig zur Aufrechterhaltung der Homöostase des Organismus in Ruhe und unter Belastung sowie zur Regulation von Aktivitäten des Immunsystems.
Bei Ausfall oder Insuffizienz der Nebennierenrinde kann Prednison das endogene Hydrokortison ersetzen. Es beeinflusst dabei im metabolischen Gleichgewicht den Kohlenhydrat-, Eiweiß- und Fettstoffwechsel. Dosiswirkungsbezogen entsprechen dabei etwa 5 mg Prednison 20 mg Hydrokortison. Wegen der nur geringen mineralkortikoiden Wirkung von Prednison muss jedoch in der Substitutionstherapie bei Ausfall der NNR-Funktion zusätzlich ein Mineralokortikoid gegeben werden.
Beim androgenitalen Syndrom ersetzt Prednison das durch Enzymdefekt fehlende Kortisol und hemmt die überhöhte Bildung von Kortikotropin in der Hypophyse sowie von Androgenen in der NNR.
Wenn der Enzymdefekt auch die Synthese von Mineralokortikoid betrifft, muss dieses zusätzlich substituiert werden.
In höheren als den zur Substitution erforderlichen Dosen wirkt Prednison rasch antiphlogistisch (antiexsudativ und antiproliferativ) und verzögert immunsuppressiv. Es hemmt hierbei die Chemotaxis und Aktivität von Zellen des Immunsystems sowie die Freisetzung und Wirkung von Mediatoren der Ent-zündungs- und Immunreaktionen, z. B. von lysosomalen Enzymen, Prostaglandinen und Leukotrienen. Bei Bronchialobstruktion wird die Wirkung bronchialerweiternder Betamimetika verstärkt (permissiver Effekt).
Länger dauernde Therapie mit hohen Dosen führt zur Involution des Immunsystems und der NNR.
Der bei Hydrokortison deutlich vorhandene und beim Prednison noch nachweisbare mineralotrope Effekt kann eine Überwachung der Serumelektrolyte erfordern.
Die Wirkung von Prednison bei Atemwegsobstruktion beruht im Wesentlichen auf der Hemmung entzündlicher Prozesse, Unterdrückung oder Verhinderung eines Schleimhautödems, Hemmung der Bronchialkonstriktion, Hemmung bzw. Einschränkung der Schleimproduktion sowie Herabsetzung der Schleimviskosität. Diesen Wirkungen liegen folgende Mechanismen zugrunde:
Gefäßabdichtung und Membranstabilisierung, Normalisierung von durch Dauergebrauch verminderter Ansprechbarkeit der Bronchialmuskulatur auf ß2-Sympathomimetika, Dämpfung der Typ-I-Reaktion ab der 2. Therapiewoche.
5.2 Pharmakokinetische Eigenschaften
Prednison wird nach oraler Aufnahme rasch und nahezu vollständig resorbiert, maximale Serumkonzentrationen werden innerhalb von 1 bis 2 Stunden erreicht. Bei der primären Leberpassage wird Prednison zu 80 bis 100 % zu Prednisolon metabolisiert. Es erfolgt reversible Bindung an Transkortin und Plasmaalbumin.
Prednisolon wird hauptsächlich in der Leber zu ca. 70 % durch Glukuronidierung und zu ca. 30 % durch Sulfatierung metabolisiert. Zum Teil erfolgt eine Umwandlung in 11ß,17ß-Dihydroxyandrosta-1,4-dien-3-on und in 1,4-Pregnadien-20-ol. Die Metaboliten sind hormonell inaktiv und werden vorwiegend renal eliminiert. Nur ein minimaler Anteil von Prednison/Prednisolon erscheint unverändert im Harn. Die Plasmaeliminationshalbwertszeit beträgt ca. 3 Std. Sie ist verlängert bei schweren Leberfunktionsstörungen. Die Wirkdauer des Prednisons ist länger als die Verweilzeit im Serum, sie beträgt im mittleren Dosisbereich 18 bis 36 Stunden.
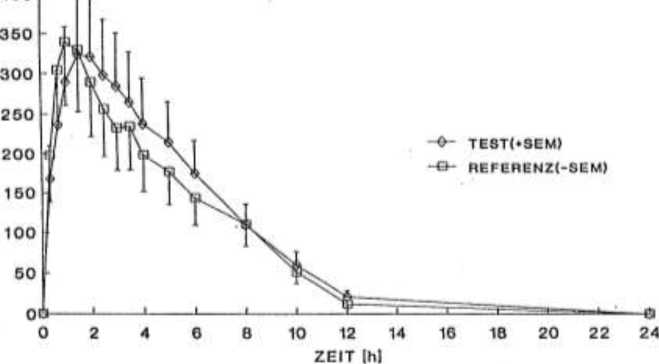
Bioverfügbarkeit
Predni Tablinen 5 mg
Eine im Jahr 1999 durchgeführte Bioverfügbarkeitsuntersuchung an 12 Probanden ergab im Vergleich zum Referenzpräparat:
|
Testpräparat |
Referenzpräparat | |
|
Maximale Plasmakonzentration (cmax) |
127,1 ± 27,1 ng/ml |
127,5 ± 18,9 ng/ml |
|
Zeitpunkt der maximalen Plasmakonzentration (tmax) |
1,31 ± 0,74 h |
0,97 ± 0,56 h |
|
Fläche unter der Konzentrations -Zeit-Kurve (AUC) |
577,5 ± 111,4 ng/ml x h |
547,6 ± 97,7 ng/ml x h |
Angabe der Werte als Mittelwert und Streubreite

Predni Tablinen 20 mg
Eine im Jahr 1993 durchgeführte Bioverfügbarkeitsuntersuchung an 20 Probanden ergab im Vergleich zum Referenzpräparat:
|
Testpräparat |
Referenzpräparat | |
|
Maximale Plasmakonzentration |
350,55 ng/ml |
370,95 ng/ml |
|
(cmax) |
± 66,28 |
± 60,45 |
|
Zeitpunkt der maximalen |
2,11 h |
1,02 h |
|
Plasmakonzentration (tmax) |
± 1,10 |
± 0,40 |
|
Fläche unter der Konzentrations- |
2143,50 ng x h/ml |
1933,00 ng x h/ml |
|
Zeit-Kurve (AUC) |
± 507,08 |
± 414,16 |
Angabe der Werte als Mittelwert und Streubreite
Prednison [ng/ml]
5.3 Präklinische Daten zur Sicherheit
Basierend auf den konventionellen Studien zur Sicherheitspharmakologie, Toxizität bei wiederholter Gabe, Reproduktionstoxizität, Genotoxizität und zum kanzerogenen Potenzial lassen die präklinischen Daten keine besonderen Gefahren für den Menschen erkennen.
Akute Toxizität
Untersuchungen zur Akuttoxikologie von Prednisolon an der Ratte ergaben eine LD50 (Todeseintritt innerhalb von 7 Tagen) nach Einmalapplikation von 240 mg/kg KG Prednisolon.
Subchronische/chronische T oxizität
Licht- und elektronenmikroskopische Veränderungen an Langerhans-Inselzellen von Ratten wurden nach täglichen i. p. Gaben von 33 mg/kg KG über 7 bis 14 Tage an Ratten gefunden. Beim Kaninchen konnten experimentelle Leberschäden durch tägliche Gabe von 2 bis 3 mg/kg KG über 2 bis 4 Wochen erzeugt werden. Histotoxische Wirkungen im Sinne von Muskelnekrosen wurden nach mehrwöchiger Verabreichung von 0,5 bis 5 mg/kg KG an Meerschweinchen und 4 mg/kg KG an Hunden referiert.
Mutagenes und tumorerzeugendes Potenzial
Vorliegende Untersuchungsbefunde für Glukokortikoide ergeben keine Hinweise auf klinisch relevante genotoxische Eigenschaften.
Reproduktionstoxizität
Prednisolon ruft im Tierversuch bei Mäusen, Hamstern und Kaninchen Gaumenspalten hervor. Bei parenteraler Verabreichung traten bei Ratten geringfügige Anomalien an Schädel, Kiefer und Zunge auf. Intrauterine Wachstumsstörungen wurden beobachtet (siehe auch Abschnitt 4.6).
Bei einer Anwendung von hohen Prednisolon-Dosen für einen längeren Zeitraum (30 mg/Tag für mindestens 4 Wochen) sind reversible Störungen der Spermatogenese beobachtet worden, die nach Absetzen des Arzneimittels noch mehrere Monate anhielten.
6.1 Liste der sonstigen Bestandteile
Lactose-Monohydrat, Carboxymethylstärke-Natrium (Typ A) (Ph. Eur.), Magnesiumstearat (Ph. Eur.) [pflanzlich], hochdisperses Siliciumdioxid, Cellulosepulver.
6.2 Inkompatibilitäten
Nicht zutreffend.
6.3 Dauer der Haltbarkeit
Predni Tablinen 5 mg:
Die Dauer der Haltbarkeit beträgt 36 Monate.
Predni Tablinen 20 mg:
Die Dauer der Haltbarkeit beträgt 24 Monate.
Diese Arzneimittel sollen nach Ablauf des Verfalldatums nicht mehr angewendet werden.
6.4 Besondere Vorsichtsmaßnahmen für die Aufbewahrung
Predni Tablinen 5 mg:
Nicht über 25 °C lagern.
Predni Tablinen 20 mg:
Nicht über 25 °C lagern.
6.5 Art und Inhalt des Behältnisses
Predni Tablinen 5 mg:
Durchdrückblister aus PVC/PVDC- und Aluminiumfolie.
Packungen mit 20, 50 und 100 Tabletten.
Predni Tablinen 20 mg:
Durchdrückblister aus PVC/PVDC- und Aluminiumfolie.
Packungen mit 10, 20, 50 und 100 Tabletten.
6.6 Besondere Vorsichtsmaßnahmen für die Beseitigung
Keine besonderen Anforderungen.
7. INHABER DER ZULASSUNG
Winthrop Arzneimittel GmbH
65927 Frankfurt am Main Telefon: (01 80) 2 02 00 101
Telefax: (01 80) 2 02 00 111
Mitvertrieb
Zentiva Pharma GmbH 65927 Frankfurt am Main
Predni Tablinen 5 mg:
6165793.00. 00
Predni Tablinen 20 mg:
46171.00. 00
9. DATUM DER ERTEILUNG DER ZULASSUNG/VERLÄNGERUNG DER ZULASSUNG
Predni Tablinen 5 mg:
Datum der Erteilung der Zulassung: 13.11.2003 Predni Tablinen 20 mg:
Datum der Erteilung der Zulassung: 16.12.1999
Datum der letzten Verlängerung der Zulassung: 16.07.2007
10. STAND DER INFORMATION
März 2014
11. VERKAUFSABGRENZUNG V erschreibungspflichtig. 1
17
0,06 €/Anruf (dt. Festnetz); max. 0,42 €/min (Mobilfunk).