Timonil 200 Retard
Zusammenfassung der Merkmale des Arzneimittels (SPC)
FACHINFORMATION
1. BEZEICHNUNG DES ARZNEIMITTELS
Timonil 150 retard,
150 mg/Retardtabletten
Timonil 200 retard,
200 mg/Retardtabletten
Timonil 300 retard,
300 mg/Retardtabletten
Timonil 400 retard,
400 mg/Retardtabletten
Timonil 600 retard,
600 mg/Retardtabletten
Wirkstoff: Carbamazepin
2. QUALITATIVE UND QUANTITATIVE ZUSAMMENSETZUNG
1 Retardtablette enthält 150 bzw. 200 bzw. 300 bzw. 400 bzw. 600 mg Carbamazepin. Vollständige Auflistung der sonstigen Bestandteile siehe Abschnitt 6.1.
3. DARREICHUNGSFORM
Retardtabletten Timonil 150 retard
Weiße, runde, flache Tablette mit beidseitiger Kreuzbruchrille und Randkerben.
Die Tablette kann in gleiche Dosen geteilt werden.
Timonil 200 retard
Weiße, ovale, abgeflachte Tablette mit beidseitiger Bruchrille und Randkerben sowie mit Prägung „T“ auf beiden Seiten.
Die Tablette kann in gleiche Dosen geteilt werden.
Timonil 300 retard
Weiße, runde, flache Tablette mit beidseitiger Kreuzbruchrille und Randkerben.
Die Tablette kann in gleiche Dosen geteilt werden.
Timonil 400 retard
Weiße, ovale, abgeflachte Tablette mit beidseitiger Bruchrille und Randkerben. Die Tablette kann in gleiche Dosen geteilt werden.
Timonil 600 retard
Weiße, ovale, bikonvexe Tablette mit beidseitiger Bruchrille und Randkerben.
Die Tablette kann in gleiche Dosen geteilt werden.
4. KLINISCHE ANGABEN
4.1. Anwendungsgebiete
Zur Behandlung von:
- Epilepsien:
Einfache partielle Anfälle (fokale Anfälle);
Komplexe partielle Anfälle (psychomotorische Anfälle);
Grand mal, insbesondere fokaler Genese (Schlaf-Grand mal, diffuses Grand mal); gemischte Epilepsieformen.
- Trigeminus-Neuralgie
- Genuine Glossopharyngeus-Neuralgie
- Schmerzhafte diabetische Neuropathie
- Nichtepileptische Anfälle bei Multipler Sklerose, wie z.B. Trigeminus-Neuralgie, tonische Anfälle, paroxysmale Dysarthrie und Ataxie, paroxysmale Parästhesien und Schmerzanfälle.
- Anfallsverhütung beim Alkoholentzugssyndrom.
Warnhinweis: Im Anwendungsgebiet Anfallsverhütung beim Alkoholentzugssyndrom darf Timonil retard nur unter stationären Bedingungen angewendet werden.
- Zur Prophylaxe manisch-depressiver Phasen, wenn die Therapie mit Lithium versagt hat bzw. wenn Patienten unter Lithium schnelle Phasenwechsel erlebten, und wenn mit Lithium nicht behandelt werden darf.
Hinweis:
Bei Umstellung von bisherigen (nicht retardierten) Darreichungsformen auf Timonil retard ist auf einen ausreichenden Serumspiegel von Carbamazepin zu achten.
4.2. Dosierung und Art der Anwendung
Dosierung
Die Behandlung mit Timonil retard wird einschleichend, mit einer niedrigen Initialdosis, je nach Art und Schwere des Krankheitsbildes, individuell begonnen, danach wird die Dosis langsam bis zur am besten wirksamen Erhaltungsdosis erhöht.
Die Tagesdosis wird in der Regel in 1 - 2 Einzelgaben verabreicht.
Der allgemeine Tagesdosisbereich liegt zwischen 400 - 1200 mg Carbamazepin.
Eine Gesamttagesdosis von 1600 mg Carbamazepin sollte in der Regel nicht überschritten werden, da nach höheren Dosen vermehrt Nebenwirkungen auftreten.
Die Festlegung der therapeutischen Dosis sollte, insbesondere bei Kombinationstherapie, über die Bestimmung der Plasmaspiegel und in Abhängigkeit von der Wirksamkeit erfolgen. Der therapeutische Carbamazepin-Spiegel liegt erfahrungsgemäß zwischen 4 und 12 ^g/ml.
Im Einzelfall kann die erforderliche Dosis erheblich von der angegebenen Anfangs- und Erhaltungsdosis abweichen (z. B. wegen Beschleunigung des Metabolismus durch Enzyminduktion oder wegen Arzneimittelinteraktionen bei eventuell kombinierter Medikation).
Timonil retard sollte zur Behandlung der Epilepsie bevorzugt allein (Monotherapie) angewendet werden. Die Behandlung ist von einem in der Epilepsiebehandlung erfahrenen Facharzt zu überwachen.
Bei Umstellung auf die Behandlung mit Timonil retard ist die Dosis des abzusetzenden Antiepileptikums schrittweise herabzusetzen.
Folgendes allgemeines Dosierschema wird zur Behandlung von epileptischen Anfallsleiden empfohlen:
|
Anfangsdosis Täglich Timonil retard |
Erhaltungsdosis Täglich Timonil retard | |
|
Erwachsene | ||
|
200 - 300 mg abends |
morgens 200 -600 mg abends 400 -600 mg | |
|
Kinder* | ||
|
6 - 10 Jahre |
morgens 200 mg | |
|
150 - 200 mg abends |
abends 200 - 400 mg | |
|
11 - 15 Jahre |
morgens 200 - 400 mg | |
|
150 - 200 mg abends |
abends 400 - 600 mg | |
Kinder und Jugendliche
Für Kinder unter 6 Jahren stehen zur Initial- und Erhaltungsdosierung nicht-retardierte Darreichungsformen zur Verfügung (Suspension oder Tabletten).
Für Kinder unter 1 Jahr eignet sich insbesondere der niedrig dosierbare Timonil Saft (Suspension).
Bei Kindern unter 4 Jahren wird aufgrund klinischer Erfahrungen empfohlen, nach Anfangsdosierungen (20 - 60 mg) mit schnellfreisetzenden Darreichungsformen Timonil retard bevorzugt in der bisherigen Tagesdosierung als zweimalige Gabe anzuwenden (ggf. als 54 oder % Retardtablette). Bis zum Erreichen der therapeutisch notwendigen Dosis kann diese Tagesdosis um 20 - 60 mg Carbamazepin jeden zweiten Tag gesteigert werden. Jedoch sollten die unten genannten Dosierungsbereiche nicht überschritten werden.
Bei Kindern über 4 Jahren kann aufgrund klinischer Erfahrungen die Anfangsdosis 100 mg Carbamazepin pro Tag betragen. Diese Tagesdosis kann jeden zweiten Tag oder wöchentlich um bis zu 100 mg Carbamazepin pro Tag bis zur erforderlichen Dosis gesteigert werden. Jedoch sollten die unten genannten Dosierungsbereiche nicht überschritten werden.
Es gelten folgende Dosierungsempfehlungen für Retardtabletten:
Epilepsien:
Im Allgemeinen wird bei Erwachsenen die Anfangsdosis von 200 -400 mg Carbamazepin/Tag langsam auf die Erhaltungsdosis von 600 - 1200 mg Carbamazepin/Tag gesteigert.
Im Allgemeinen beträgt die Erhaltungsdosis für Kinder durchschnittlich 10 - 20 mg/kg Körpergewicht/T ag.
Empfohlenes Dosierschema: siehe oben
Trigeminus-Neuralgie, genuine Glossopharyngeus-Neuralgie:
Die Tagesdosis wird von einer Anfangsdosis von 150 - 400 mg Carbamazepin bis zum Eintritt der Schmerzfreiheit auf durchschnittlich 300 - 900 mg Carbamazepin (in 1 -2 Einzelgaben) erhöht. Im Anschluss daran ist es bei einem Teil der Fälle möglich, die Behandlung mit einer geringeren Erhaltungsdosis von 300 - 450 mg Carbamazepin/Tag fortzusetzen.
Bei älteren und empfindlichen Patienten ist eine Anfangsdosis von 150 - 200 mg Carbamazepin/Tag morgens oder abends ausreichend.
Schmerzzustände bei diabetischer Neuropathie:
Die durchschnittliche Tagesdosis beträgt 600 mg Carbamazepin, in Ausnahmefallen bis zu 1200 mg Carbamazepin in 2 Einzelgaben.
Nichtepileptische Anfälle bei Multipler Sklerose:
Die durchschnittliche Tagesdosis beträgt 300 - 900 mg Carbamazepin in 1 bis 2 Einzelgaben.
Anfallsverhütung während der stationären Alkoholentzugssyndrombehandlung:
Die durchschnittliche Tagesdosis beträgt 600 mg Carbamazepin.
In schweren Fällen kann die Dosis in den ersten Tagen bis auf 1200 mg Carbamazepin (in 2 Einzelgaben) erhöht werden.
Die Kombination von Timonil retard mit sedativ-hypnotischen Mitteln wird nicht empfohlen. Entsprechend den klinischen Erfordernissen kann Timonil retard jedoch mit anderen in der Alkoholentzugsbehandlung eingesetzten Substanzen bei Bedarf kombiniert werden.
Es sind regelmäßige Kontrollen des Carbamazepin-Spiegels vorzunehmen. Wegen der zentralnervösen und vegetativen Nebenwirkungen (siehe zu Entzugserscheinungen unter "Nebenwirkungen") wird eine sorgfältige klinische Beobachtung empfohlen.
Prophylaxe manisch-depressiver Phasen:
Die Anfangsdosis, die in der Regel auch als Erhaltungsdosis ausreichend ist, beträgt täglich 200 - 400 mg Carbamazepin. Gegebenenfalls kann die Dosis bis auf 600 - 900 mg Carbamazepin/Tag (in 2 Einzelgaben) erhöht werden.
Hinweise:
Bei Patienten mit schweren Herz-Kreislauf-Erkrankungen, bei Leber- und Nierenleiden sowie bei älteren Patienten ist eine niedrigere Dosierung angezeigt.
Vor der Entscheidung zur Behandlung mit Carbamazepin sollten Patienten han-chinesischer oder thailändischer Abstammung auf die Genvariante HLA-B*1502 hin untersucht werden, wenn dies irgendwie möglich ist. Dieses Allel ist ein starker Prädiktor für das Risiko des Auftretens des StevensJohnson-Syndroms bei einer Behandlung mit Carbamazepin (siehe Hinweise zu Gentests und Hautreaktionen in Abschnitt 4.4).
Art der Anwendung
Die Retardtabletten sind teilbar und können während oder nach den Mahlzeiten unzerkaut mit ausreichend Flüssigkeit (z. B. 1 Glas Wasser) eingenommen, oder nach dem Zerfallen in Wasser (Suspendieren) getrunken werden. Falls die Retardtabletten suspendiert werden, soll dies erst unmittelbar vor der Einnahme geschehen.
In manchen Fällen hat sich die Verteilung der Tagesdosis auf 4 - 5 Einzelgaben als besonders wirkungsvoll erwiesen. In diesen Fällen sind nicht-retardierte Darreichungsformen von Carbamazepin retardierten Darreichungsformen vorzuziehen.
Die Anwendungsdauer richtet sich nach der jeweiligen Indikation und der individuellen Reaktion des Patienten. In jedem Fall darf das Arzneimittel durch den Patienten nicht eigenmächtig abgesetzt werden.
Die Dauer der Anwendung ist individuell verschieden und wird durch den behandelnden Arzt festgelegt.
Die antiepileptische Therapie ist grundsätzlich eine Langzeittherapie. Über die Einstellung, Behandlungsdauer und das Absetzen von Timonil retard sollte im Einzelfall ein in der Epilepsiebehandlung erfahrener Facharzt entscheiden.
Aufgrund grundsätzlicher Erwägungen sollte das Präparat bei anfallsfreien Patienten nicht ohne medizinische Indikation gewechselt werden, da es wegen der geringen therapeutischen Breite des Wirkstoffs auch bei geringfügigen Schwankungen des Plasmaspiegels zu Anfallsrezidiven oder Intoxikationen kommen kann.
Im Allgemeinen ist eine Dosisreduktion und ein Absetzen der Medikation frühestens nach zwei- bis dreijähriger Anfallsfreiheit zu erwägen.
Das Absetzen muss in schrittweiser Dosisreduktion über ein bis zwei Jahre erfolgen; Kinder können der Dosis pro kg Körpergewicht entwachsen anstelle altersgemäßer Dosisanpassung, wobei sich der EEG-Befund nicht verschlechtern sollte.
Bei der Neuralgie-Behandlung hat es sich bewährt, die Therapie mit einer für die Schmerzfreiheit gerade noch ausreichenden Erhaltungsdosis über einige Wochen durchzuführen. Durch vorsichtige Dosisreduktion sollte festgestellt werden, ob es inzwischen zu einer Spontanremission gekommen ist.
Beim Wiederauftreten von Schmerzattacken ist mit der ursprünglichen Erhaltungsdosis weiterzubehandeln.
Für die Behandlungsdauer der Schmerzzustände bei diabetischer Neuropathie und der nichtepileptischen Anfälle bei Multipler Sklerose gilt das gleiche.
Zur Anfallsverhütung bei der Alkoholentzugssyndrombehandlung sollte die Therapie mit Timonil retard unter ausschleichender Dosierung nach 7 - 10 Tagen beendet werden.
Die Prophylaxe manisch-depressiver Phasen ist eine Langzeitbehandlung.
4.3. Gegenanzeigen
Timonil retard darf nicht angewendet werden bei:
- Vorliegen einer Knochenmarkschädigung, Knochenmarkdepression in der Vorgeschichte
- atrioventrikulärem Block
- Überempfindlichkeit gegen den Wirkstoff oder einen der in Abschnitt 6.1 genannten sonstigen Bestandteile
- bekannter Überempfindlichkeit gegen strukturell verwandte Medikamente wie trizyklische Antidepressiva (z.B. Amitriptylin, Desipramin, Nortriptylin)
- hepatischer Porphyrie, auch in der Vorgeschichte (z.B. akute intermittierende Porphyrie, Porphyria variegata, Porphyria cutanea tarda)
- gleichzeitiger Behandlung mit einem Monoaminoxidase-Hemmer (MAO-Hemmer) oder Behandlung innerhalb von 14 Tagen nach Absetzen der Behandlung mit einem MAO-Hemmer
- gleichzeitiger Behandlung mit Voriconazol, da es zum Therapieversagen dieses Medikamentes kommen kann.
4.4 Besondere Warnhinweise und Vorsichtsmaßnahmen für die Anwendung
Da Carbamazepin Absencen hervorrufen bzw. bereits bestehende verstärken kann, sollte Timonil retard bei Patienten, die unter Absencen bzw. gemischten Epilepsieformen leiden, nicht angewendet werden.
Falls es zur Exazerbation von Krampfanfällen kommt, sollte Carbamazepin abgesetzt werden.
Timonil retard darf nur nach strenger Nutzen-Risiko-Abwägung und entsprechenden Vorsichtsmaßnahmen angewendet werden bei:
- früheren oder bestehenden hämatologischen Erkrankungen, hämatologischen Reaktionen auf andere Arzneimittel in der Vorgeschichte
- gestörtem Natrium-Stoffwechsel
- schweren Herz-, Leber- und Nierenfunktionsstörungen (siehe Abschnitt 4.2 und 4.8)
- Patienten mit myotoner Dystrophie, da bei dieser Patientengruppe häufig kardiale Überleitungsstörungen auftreten
- Einnahme von Stiripentol (Arzneimittel zur Behandlung des Dravet-Syndroms); siehe Abschnitt 4.5
Warnhinweise und sonstige Hinweise
Bei Kindern unter 6 Jahren darf die Einnahme von Timonil retard nur nach strenger Nutzen-RisikoAbwägung erfolgen. Beachten Sie bitte die Hinweise in der Dosierungsanleitung dieser Fachinformation.
Hämatologische Ereignisse
Ein Auftreten von Agranulozytose und aplastischer Anämie wurde mit Carbamazepin in Verbindung gebracht; eine Abschätzung des Risikos ist jedoch aufgrund der sehr geringen Häufigkeit schwierig.
In der unbehandelten Bevölkerung beträgt die Wahrscheinlichkeit des Auftretens 4,7 Fälle/Mio/ Jahr für Agranulozytose und 2,0 Fälle/Mio/Jahr für aplastische Anämie.
Eine vorübergehende oder dauerhafte Verminderung der Blutplättchenzahl oder der Zahl weißer Blutkörperchen tritt unter Carbamazepin sehr häufig auf. In der Mehrzahl der Fälle ist dies vorübergehend und prognostiziert nicht den Beginn einer Agranulozytose oder aplastischen Anämie. Trotzdem sollte das Blutbild (einschließlich Thrombozyten und Retikulozyten sowie Serumeisen) zunächst vor der Behandlung mit Timonil retard, dann in wöchentlichen Abständen im ersten Monat der Behandlung, danach in monatlichen Abständen kontrolliert werden. Nach 6-monatiger Behandlung reichen teilweise 2- bis 4-malige Kontrollen im Jahr aus.
Patienten sollten auf frühe Anzeichen potenzieller hämatologischer Probleme und ebenso auf Symptome dermatologischer und hepatischer Reaktionen aufmerksam gemacht werden. Beim Auftreten von Fieber, Halsschmerzen, allergischen Hautreaktionen wie Hautausschlag mit Lymphknotenschwellungen und/oder grippeähnlichen Krankheitsbeschwerden, Geschwüren im Mund, Hämatomneigung, petechiale oder Purpurablutungen unter der Behandlung mit Timonil retard sollte der Patient aufgefordert werden, sofort den Arzt aufzusuchen, und das Blutbild bestimmt werden. Bei schweren allergischen Reaktionen ist Timonil retard sofort abzusetzen.
Bei bestimmten Blutbildveränderungen (insbesondere Leukozytopenie und Thrombozytopenie) kann das Absetzen von Timonil retard erforderlich sein; dies ist immer der Fall, wenn gleichzeitig Beschwerden wie allergische Symptome, Fieber, Halsschmerzen oder Hautblutungen auftreten.
1. Kurzfristige Kontrollen (innerhalb 1 Woche) erforderlich bei
- Fieber, Infekt,
- Hautausschlag,
- allgemeinem Schwächegefühl,
- Halsentzündung, Mundulzera,
- rascher Ausbildung blauer Flecken,
- Anstieg der Transaminasen,
- Abfall der Leukozyten unter 3000/pl bzw. der Granulozyten unter 1500/pl,
- Abfall der Thrombozyten unter 125 000/pl,
- Abfall der Retikulozyten unter 0,3 % = 20 000/pl,
- Anstieg des Serumeisens über 150 pg/dl.
2. Absetzen von Carbamazepin erforderlich bei
- petechialen oder Purpura-Blutungen,
- Abfall der Erythrozyten unter 4 Mio pl,
- Abfall des Hämatokrits unter 32 %,
- Abfall des Hämoglobins unter 11 g/dl,
- Abfall der Leukozyten unter 2000/pl bzw. der Granulozyten unter 1000/pl bzw. der Thrombozyten unter 80 000/pl
- bzw. bei symptomatischen Blutbildungsstörungen
Leberfunktion
Es empfiehlt sich, die Leberwerte zunächst vor der Behandlung mit Timonil retard, dann in wöchentlichen Abständen im ersten Monat der Behandlung, danach in monatlichen Abständen zu kontrollieren. Das gilt insbesondere für Patienten mit einer Lebererkrankung in der Anamnese oder für ältere Patienten. Nach 6monatiger Behandlung reichen 2 - 4malige Kontrollen im Jahr aus.
Der Patient ist anzuweisen, bei Symptomen einer Leberentzündung wie Schlappheit, Appetitlosigkeit, Übelkeit, Gelbfärbung der Haut, Vergrößerung der Leber umgehend den Arzt aufzusuchen.
Wenn sich eine Leberfunktionsstörung verschlechtert oder eine floride Lebererkrankung auftritt, sollte Carbamazepin sofort abgesetzt werden.
Nierenfunktion
Es wird empfohlen, vor und regelmäßig während der Behandlung mit Timonil retard einen Harnstatus und den Harnstoff-Stickstoff zu bestimmen.
Überempfindlichkeitsreaktionen
Carbamazepin kann Überempfindlichkeitsreaktionen auslösen, einschließlich Arzneimittelexanthem mit Eosinophilie und systemischen Symptomen (DRESS), eine verzögerte, mehrere Organe betreffende Überempfindlichkeitsreaktion mit Fieber, Hautausschlag, Vaskulitis, Lymphknotenschwellung, Gelenkschmerz, Leukopenie, Eosinophilie, Vergrößerung von Leber und Milz, veränderten Leberfunktionswerten und Vanishing Bile Duct Syndrom (Zerstörung und Verlust der intrahepatischen Gallengänge), die in verschiedenen Kombinationen auftreten können. Andere Organe können ebenfalls betroffen sein (z. B. Lunge, Niere, Bauchspeicheldrüse, Herzmuskel, Dickdarm) (siehe Abschnitt 4.8).
Bei Patienten mit einer Überempfindlichkeit gegen Oxcarbazepin, Phenytoin, Phenobarbital oder Lamotrigin sollte Timonil retard nur nach sorgfältiger Abwägung der möglichen Risiken und des zu erwartenden Nutzen angewendet werden, da diese Patienten ein erhöhtes Risiko aufweisen auch eine Überempfindlichkeit gegen Carbamazepin zu entwickeln.
25 bis 30 % der Patienten, die auf Carbamazepin Überempfindlichkeitsreaktionen gezeigt haben, zeigen eine Kreuzreaktionen mit Oxcarbazepin. Das Risiko einer Kreuzreaktion von Carbamazepin mit Phenobarbital oder Phenytoin beträgt etwa 75 %. Wenn Anzeichen oder Symptome einer Überempfindlichkeitsreaktion auftreten, sollte Carbamazepin sofort abgesetzt werden.
Hyponatriämie
Unter Einnahme von Carbamazepin kommt es bekanntermaßen zu einer Hyponatriämie. Bei Patienten mit vorbestehenden Nierenerkrankungen, die mit einer niedrigen Serum-Natrium-Konzentration einhergehen, oder bei Patienten, die gleichzeitig mit die Natrium-Konzentration senkenden Arzneimitteln (z. B. Diuretika, Arzneimittel, die mit einer inadäquaten ADH-Sekretion in Verbindung stehen) behandelt werden, sollte die Serum-Natrium-Konzentration vor der Behandlung bestimmt werden. Danach sollte die Serum-Natrium-Konzentration zunächst nach etwa zwei Wochen und dann während der ersten drei Monate der Behandlung in monatlichen Abständen oder entsprechend der klinischen Notwendigkeit bestimmt werden. Die oben genannten Risikofaktoren treten besonders bei älteren Patienten auf. Wenn eine Hyponatriämie festgestellt wird, ist eine Flüssigkeitsrestriktion eine wichtige Gegenmaßnahme, falls dies klinisch indiziert ist.
Hypothyreose
Carbamazepin kann durch Enzyminduktion die Serum-Konzentration von Schilddrüsenhormonen reduzieren, wodurch eine Erhöhung der Dosis einer Schilddrüsen-hormonersatztherapie bei Patienten mit Hypothyreose erforderlich wird. Daher ist eine Überwachung der Schilddrüsenfunktion empfohlen, um die Dosierung einer Schilddrüsenhormonersatztherapie anzupassen.
Anticholinerge Effekte
Carbamazepin hat eine schwache anticholinerge Aktivität. Patienten mit Glaukom (grüner Star) und Harnretention sollten daher während der Behandlung sorgfältig überwacht werden (siehe Abschnitt 4.8).
Dosisreduktion und Entzugseffekte
Ein abruptes Absetzen von Carbamazepin kann zu Anfällen führen. Daher sollte Carbamazepin schrittweise über einen Zeitraum von 6 Monaten abgesetzt werden. Wird eine Umstellung der Therapie bei Patienten mit Epilepsie, die mit Timonil retard behandelt werden, erforderlich, darf die Umstellung nicht plötzlich erfolgen, sondern es muss ausschleichend auf die Behandlung mit einem anderen Antiepileptikum umgestellt werden. Falls bei Epilepsiepatienten eine abrupte Umstellung von Carbamazepin auf ein anderes Antiepileptikum erforderlich ist, sollte diese unter Abdeckung mit geeigneten Medikamenten erfolgen.
Alkoholentzugssyndrom
Warnhinweis: Im Anwendungsgebiet Anfallsverhütung beim Alkoholentzugssyndrom darf Timonil retard nur unter stationären Bedingungen angewendet werden.
Zu beachten ist, dass die Nebenwirkungen von Carbamazepin bei der Behandlung des Alkoholentzugssyndroms den Entzugserscheinungen ähnlich sein bzw. mit ihnen verwechselt werden können.
Gabe zusammen mit. Lithium
Wenn Timonil retard zur Prophylaxe manisch-depressiver Phasen bei unzureichender Wirksamkeit von Lithium alleine in Ausnahmefällen zusammen mit Lithium gegeben werden soll, ist zur Vermeidung von unerwünschten Wechselwirkungen (siehe "Wechselwirkungen mit anderen Arzneimitteln und sonstige Wechselwirkungen") darauf zu achten, dass eine bestimmte Plasmakonzentration von Carbamazepin nicht überschritten wird (8 ^g/ml), der Lithiumspiegel in einem niedrigen therapeutischen Bereich gehalten wird (0,3 bis 0,8 mval/L) und eine Behandlung mit Neuroleptika länger als 8 Wochen zurückliegt und auch nicht gleichzeitig erfolgt.
Photosensibilisierung
Aufgrund der Möglichkeit einer Photosensibilisierung sollten sich die Patienten während der Behandlung mit Carbamazepin vor starker Sonnenbestrahlung schützen.
Suizidgedanken und suizidales Verhalten
Über suizidale Gedanken und suizidales Verhalten wurde bei Patienten, die mit Antiepileptika in verschiedenen Indikationen behandelt wurden, berichtet. Eine Metaanalyse randomisierter, placebokontrollierter Studien mit Antiepileptika zeigte auch ein leicht erhöhtes Risiko für das Auftreten von Suizidgedanken und suizidalem Verhalten. Der Mechanismus für die Auslösung dieser Nebenwirkung ist nicht bekannt und die verfügbaren Daten schließen die Möglichkeit eines erhöhten Risikos bei der Einnahme von Carbamazepin nicht aus.
Deshalb sollten Patienten hinsichtlich Anzeichen von Suizidgedanken und suizidalen Verhaltensweisen überwacht und eine geeignete Behandlung in Erwägung gezogen werden. Patienten (und deren Betreuern) sollte geraten werden medizinische Hilfe einzuholen, wenn Anzeichen für Suizidgedanken oder suizidales Verhalten auftreten.
Hormonale Kontrazeptiva
Bei mit Timonil retard behandelten Patientinnen, die gleichzeitig hormonale Kontrazeptiva (die „Pille“) verwendeten, wurde über Durchbruchblutungen berichtet. Die Zuverlässigkeit der hormonalen Kontrazeption mit Östrogen- und/oder Progesteronderivaten kann aufgrund der enzyminduzierenden Eigenschaften von Timonil retard negativ beeinflusst oder sogar aufgehoben werden. Deshalb sollten Frauen im gebärfähigen Alter andere, nicht hormonale Verhütungsmethoden empfohlen werden (siehe Abschnitt 4.6).
Plasmaspiegel-Monitoring
Obwohl die Korrelation zwischen Dosis von Carbamazepin und Plasmaspiegel einerseits und zwischen Plasmaspiegel und klinischer Wirksamkeit bzw. Verträglichkeit andererseits sehr zweifelhaft ist, kann ein Plasmaspiegel-Monitoring in den folgenden Fällen nützlich sein: auffälliger Anstieg der Anfallshäufigkeit, Überprüfung der Patienten-Compliance, während der Schwangerschaft, bei der Behandlung von Kindern oder Heranwachsenden, bei Verdacht auf Resorptionsstörungen, bei Verdacht auf toxische Effekte, wenn mehrere Arzneimittel gleichzeitig gegeben werden (siehe Abschnitt 4.5 Wechselwirkungen mit anderen Arzneimitteln und sonstige Wechselwirkungen).
Hautreaktionen
Fälle von lebensbedrohlichen Hautreaktionen (Stevens-Johnson-Syndrom (SJS) und Toxisch epidermaler Nekrolyse (TEN)) wurden in Zusammenhang mit der Anwendung von Carbamazepin berichtet. Die Patienten sollten über die Anzeichen und Symptome dieser schweren Nebenwirkungen informiert und engmaschig bezüglich des Auftretens von Hautreaktionen überwacht werden.
Das Risiko für das Auftreten von SJS oder TEN ist in den ersten Behandlungswochen am höchsten. Wenn Anzeichen oder Symptome für ein SJS oder eine TEN auftreten (z.B. ein progredienter Hautausschlag, oft mit Blasenbildung oder begleitenden Schleimhautläsionen), muss die Therapie mit Carbamazepin beendet werden. Der Verlauf von SJS und TEN wird maßgeblich von der frühzeitigen Diagnosestellung und dem sofortigen Absetzen aller verdächtigen Arzneimittel bestimmt, d.h. frühzeitiges Absetzen verbessert die Prognose.
Nach Auftreten eines SJS oder einer TEN in Zusammenhang mit der Anwendung von Carbamazepin darf der Patient/die Patientin nie wieder mit Carbamazepin behandelt werden.
Schwere und in einigen Fällen tödliche Hautreaktionen, wie toxische epidermale Nekrolyse (TEN) und Stevens-Johnson-Syndrom (SJS), treten bei schätzungsweise 1-6 von 10.000 neuen Anwendern in Ländern mit hauptsächlich kaukasischer Bevölkerung auf, aber in einigen asiatischen Ländern liegt das Risiko den Schätzungen nach etwa 10-mal höher.
Es liegen vermehrt Hinweise darauf vor, dass verschiedene HLA-Allele bei der Prädisposition von Patienten für immunvermittelte unerwünschte Reaktionen eine Rolle spielen (siehe Abschnitt 4.2).
Allel HLA-A*3101 - Personen europäischer und japanischer Abstammung
Es liegen Daten vor, die darauf hinweisen, dass das Allel HLA-A*3101 bei Personen mit europäischer Abstammung sowie bei Japanern mit einem erhöhten Risiko von Carbamazepin-induzierten unerwünschten Arzneimittelwirkungen der Haut assoziiert ist, z. B. SJS, TEN, Arzneimittelexanthem mit Eosinophilie und systemischen Symptomen (DRESS-Syndrom) oder weniger schwerer akuter generalisierter exanthematischer Pustulose (AGEP) und makulopapulösem Arzneimittelexanthem (siehe Abschnitt 4.8).
Die Häufigkeit des HLA-A*3101-Allels zeigt starke Variationen zwischen den verschiedenen Bevölkerungsgruppen. Das Allel HLA-A*3101 hat eine Prävalenz von 2 % bis 5 % in der europäischen Bevölkerung und von etwa 10 % bei der japanischen Bevölkerung.
Das Vorliegen des Allels HLA-A*3101 kann das Risiko Carbamazepin-induzierter Hautreaktionen (in den meisten Fällen von geringerem Schweregrad) von 5,0 % bei der Allgemeinbevölkerung auf 26,0 % bei Patienten europäischer Abstammung steigern, wohingegen das Fehlen dieses Allels das Risiko von 5,0 % auf 3,8 % senken kann.
Es liegen keine ausreichenden Daten für die Empfehlung einer Untersuchung auf das Vorliegen des Allels HLA-A*3101 vor Beginn einer Behandlung mit Carbamazepin vor.
Ist bei Patienten europäischer oder japanischer Herkunft bekannt, dass sie das Allel HLA-A*3101 tragen, kann die Anwendung von Carbamazepin in Erwägung gezogen werden, wenn der voraussichtliche Nutzen größer ist als das Risiko.
Allel HLA-B*1502 bei Han-Chinesen, Thailändern und anderen asiatischen Bevölkerungsgruppen Es wurde nachgewiesen, dass das Vorhandensein des Allels HLA-B*1502 bei Personen, die von Han Chinesen oder Thailändern abstammen, stark mit dem Risiko des Auftretens schwerer Hautreaktionen, und zwar des Stevens-Johnson-Syndroms, verbunden ist. Die Prävalenz von Trägern des HLA-B*1502-Allels beträgt bei Han-Chinesen und Thailändern etwa 10 %. Diese Personen sollten vor Beginn der Therapie mit Carbamazepin genetisch auf dieses Allel hin untersucht werden, wenn dies irgendwie möglich ist (siehe Abschnitt 4.2). Wenn der Test positiv ausfällt, sollte die Behandlung mit Carbamazepin nicht begonnen werden, es sei denn, es steht keine Behandlungsalternative zur Verfügung. Getestete Personen, bei denen kein HLA-B*1502 gefunden wurde, haben ein geringes Risiko für das Auftreten des Stevens-Johnson-Syndroms; dennoch können diese Reaktionen selten auftreten.
Einige Daten weisen bei anderen asiatischen Bevölkerungsgruppen auf ein erhöhtes Risiko von schweren Carbamazepin-assoziierten TEN-/SJS-Fällen hin. Aufgrund der Prävalenz dieses Allels bei anderen asiatischen Bevölkerungsgruppen (z. B. über 15 % auf den Philippinen und in Malaysia) kann erwogen werden, Patienten aus genetisch besonders gefährdeten Bevölkerungsgruppen auf das Vorhandensein des Allels HLA-B*1502 zu testen.
Die Prävalenz des Allels HLA-B*1502 ist zu vernachlässigen bei Personen europäischer Abstammung, in getesteten afrikanischen und lateinamerikanischen Bevölkerungsgruppen sowie bei Japanern und Koreanern (< 1 %).
Andere Hautreaktionen
Leichte Hautreaktionen, z. B. isolierte makuläre oder makulopapuläre Exantheme, können ebenfalls auftreten und sind meist vorübergehend und nicht gefährlich. Sie verschwinden gewöhnlich innerhalb weniger Tage oder Wochen, entweder bei unveränderter Fortsetzung der Therapie oder nach Dosisreduktion.Da es jedoch schwierig sein kann, die frühen Anzeichen schwerer Hautreaktionen von denen leichter und vorübergehender Hautreaktionen zu unterscheiden, sollte der Patient unter engmaschiger Beobachtung bleiben und ein sofortiges Absetzen in Betracht gezogen werden, sollten sich die Hautreaktionen bei fortgesetzter Anwendung verschlechtern.
Laborkontrollen
Aufgrund der oben genannten möglichen Nebenwirkungen sowie Überempfindlichkeitsreaktionen sind, insbesondere bei Langzeittherapie, regelmäßig Blutbild, Nieren- und Leberfunktion und der Carbamazepin-Spiegel sowie bei Kombinationstherapie die Plasmakonzentrationen der anderen Antiepileptika zu kontrollieren, ggf. sind die Tagesdosen zu reduzieren.
4.5. Wechselwirkungen mit anderen Arzneimitteln und sonstige Wechselwirkungen
Die gleichzeitige Behandlung mit Carbamazepin und MAO-Hemmem ist kontraindiziert (siehe Kapitel 4.3). Mindestens zwei Wochen vor Beginn einer Behandlung mit Timonil retard muss eine Behandlung mit MAO-Hemmern beendet worden sein.
Beeinflussung der Plasmakonzentration anderer Arzneimittel durch Carbamazepin:
Carbamazepin induziert das Cytochrom-P-450-System (überwiegend das Isoenzym CYP3A4), so dass die Plasmakonzentrationen von Substanzen, die über das Cytochrom-P-450-System abgebaut werden, verringert werden können und deren Dosis ggf. den klinischen Erfordernissen anzupassen ist. Nach Absetzen von Carbamazepin hält der induzierende Effekt noch für ungefähr 2 Wochen an.
Dies gilt beispielsweise für:
- Analgetika, entzündungshemmende Substanzen: Buprenorphin, Fentanyl, Methadon, Paracetamol, Phenazon, Tramadol
- Anthelmintika: Praziquantel, Albendazol
- Antikoagulantien: Warfarin, Phenprocoumon, Dicumarol, Acenocumarol
- Antidepressiva: Bupropion, Citalopram, Mianserin, Mirtazapin, Nefazodon, Sertralin, Trazodon, trizyklische Antidepressiva (z.B. Imipramin, Amitriptylin, Nortriptylin, Clomipramin)
- Antiemetika: Aprepitant, Ondansetron
- andere Antikonvulsiva (Clonazepam, Ethosuximid, Felbamat, Primidon, Lamotrigin,
Oxcarbazepin, Phenytoin, Tiagabin, Topiramat, Valproinsäure, Zonisamid). Um eine Phenytoin-Intoxikation und subtherapeutische Konzentrationen von Carbamazepin zu vermeiden, wird empfohlen, die Plasmakonzentration von Phenytoin auf 13 Mikrogramm/ml einzustellen, bevor die zusätzliche Behandlung mit Carbamazepin aufgenommen wird.
- Antimykotika: Caspofungin, Antimykotika vom Azol-Typ (z.B. Voriconazol, Itraconazol, so dass es zum Therapieversagen der Antimykotika kommen kann). Für Patienten, die mit Voriconazol oder Itraconazol behandelt werden, sind alternative Antikonvulsiva zu empfehlen.
- Antivirale Substanzen: Proteaseinhibitoren zur Behandlung von HIV, z.B. Indinavir, Ritonavir, Saquinavir
- Benzodiazepine (Alprazolam, Clobazam, Midazolam - Therapieversagen von Midazolam möglich)
- Bronchodilatatoren, Antiasthmatika: Theophyllin
- Herz-Kreislauf-Medikamente: Calcium-Antagonisten (vom Dihydropyridin-Typ, z.B.
Felodipin, Nimodipin), Digoxin, Simvastatin, Atorvastatin, Lovastatin, Cerivastatin, Ivabradin
- Hormonale Kontrazeptiva
- Immunsuppressiva: Ciclosporin, Tacrolimus, Sirolimus, Everolimus
- Kortikosteroide (z.B. Prednisolon, Dexamethason)
- typische Neuroleptika (Haloperidol, Bromperidol) und atypische Neuroleptika (Clozapin, Olanzapin, Paliperidon, Risperidon, Quetiapin, Aripiprazol, Ziprasidon)
- Schilddrüsenhormone: Levothyroxin
- Tetrazykline (z. B. Doxycyclin)
- Zytostatika: Cyclophosphamid, Imatinib, Lapatinib, Temsirolimus
- Sonstige: Methylphenidat, Chinidin, Propranolol, Flunarizin, Rifabutin, Tadalafil, Toremifen, Gestrinon, Östrogene, Progesteronderivate
Bei Einnahme der „Pille“ können, zusätzlich zur Wirkungsabschwächung der hormonalen Kontrazeptiva, plötzliche Zwischenblutungen auftreten. Deshalb sollten andere, nicht hormonale Verhütungsmethoden empfohlen werden. Aufgrund der enzyminduzierenden Eigenschaften von Carbamazepin kann die Wirkung von Estrogen-/Progesteron-Derivaten aufgehoben werden und es kann z.B. zum Versagen der Kontrazeption kommen.
Die Plasmakonzentration von Phenytoin kann durch Carbamazepin sowohl erhöht als auch vermindert werden, wodurch in Ausnahmefällen Verwirrtheitszustände bis hin zum Koma auftreten können. Carbamazepin kann den Plasmaspiegel von Bupropion senken und den des Metaboliten Hydroxybupropion erhöhen und somit die klinische Wirksamkeit und Sicherheit von Bupropion verringern.
Carbamazepin kann den Plasmaspiegel von Trazodon senken, scheint jedoch den antidepressiven Effekt von Trazodon zu verstärken.
Carbamazepin kann möglicherweise die Metabolisierung von Zotepin beschleunigen.
Verminderte Plasmakonzentration von Carbamazepin:
Carbamazepin wird durch das Cytochrom-P-450-System (überwiegend durch das Isoenzym CYP3A4) metabolisiert. Induktoren von CYP3A4 könnten daher den Carbamazepin-Metabolismus erhöhen und dadurch möglicherweise zu einer Verringerung der Carbamazepin-Plasmakonzentration und der therapeutischen Wirkung führen. Umgekehrt könnte es nach Absetzen eines CYP3A4-Induktors zu einem verringerten Metabolismus von Carbamazepin kommen und in der Folge zu einem Anstieg der Carbamazepin-Plasmakonzentration. Eine Verringerung der Carbamazepin-Plasmakonzentration ist z. B. durch die folgenden Substanzen möglich:
- andere Antikonvulsiva: Methosuximid, Oxcarbazepin, Phenobarbital, Phenytoin, Primidon, Progabid, Valproinsäure, Valpromid und möglicherweise Clonazepam (hier sind die Daten teilweise widersprüchlich). Um eine Phenytoin-Intoxikation und subtherapeutische Konzentrationen von Carbamazepin zu vermeiden, wird empfohlen, die Plasmakonzentration von Phenytoin auf 13 Mikrogramm/ml einzustellen, bevor die zusätzliche Behandlung mit Carbamazepin aufgenommen wird.
- Bronchodilatatoren, Antiasthmatika: Theophyllin, Aminophyllin
- Dermatika: Isotretinoin
- Tuberkulosemittel: Rifampicin
- Zytostatika: Doxorubicin, Cisplatin
- Sonstige: Johanniskraut (Hypericum perforatum)
Andererseits können die Plasmaspiegel des pharmakologisch wirksamen Metaboliten Carbamazepin-10,11-Epoxid durch Valproinsäure, sowie Primidon erhöht werden.
Durch gleichzeitige Gabe von Felbamat kann der Plasmaspiegel von Carbamazepin vermindert und der von Carbamazepin-10, 11-epoxid erhöht werden, gleichzeitig kann der Felbamat-Spiegel gesenkt werden.
Aufgrund der wechselseitigen Beeinflussung, insbesondere bei gleichzeitiger Verabreichung mehrerer Antiepileptika, empfiehlt es sich, die Plasmaspiegel zu kontrollieren und die Dosierung von Timonil retard ggf. anzupassen.
Zu niedrige Plasmaspiegel von Carbamazepin können zu einer Verschlechterung der Erkrankung führen wie z.B. dem Wiederauftreten von epileptischen Anfällen, Anfällen bei multipler Sklerose oder erneuten Schmerzen im Gesichts- bzw. Rachenraumbereich.
Erhöhte Plasmakonzentration von Carbamazepin:
Carbamazepin wird durch das Cytochrom-P-450-System (überwiegend durch das Isoenzym CYP3A4) zum aktiven Metaboliten Carbamazepin-10,11-epoxid metabolisiert. Die CarbamazepinPlasmakonzentration kann daher durch Inhibitoren des Cytochrom-P-450-Systems erhöht werden, z.B. durch:
Analgetika, entzündungshemmende Substanzen: Ibuprofen, Dextropropoxyphen/Propoxyphen Kombination mit Dextropropoxyphen kann zu Carbamazepin-Toxizität führen Androgene: Danazol
- Antibiotika: Ciprofloxacin, Makrolidantibiotika (z. B. Erythromycin, Troleandomycin, Josamycin, Clarithromycin)
- Antidepressiva: Desipramin, Fluoxetin, Fluvoxamin, Nefazodon, Paroxetin, Trazodon, Viloxazin
- Andere Antikonvulsiva: Stiripentol, Vigabatrin
- Antimykotika: Antimykotika vom Azol-Typ (wie z.B. Itraconazol, Ketoconazol, Fluconazol, Voriconazol). Für Patienten, die mit Voriconazol oder Itraconazol behandelt werden, sind alternative Antikonvulsiva zu empfehlen.
- Antihistaminika: Terfenadin, Loratadin
- Antivirale Substanzen: Proteaseinhibitoren zur Behandlung von HIV, z.B. Ritonavir
- Calcium-Antagonisten (z. B. Verapamil, Diltiazem)
- Carboanhydrasehemmer (Diuretika): Acetazolamid,
- Muskelrelaxantien: Oxybutynin, Dantrolen
- Neuroleptika: Loxapin, Olanzapin
- Plättchenaggregationshemmer: Ticlopidin
- Tuberkulosemittel: Isoniazid
- Ulcustherapeutika: Cimetidin, Omeprazol
- Sonstige: Grapefruit-Saft, Nicotinamid (in hoher Dosierung)
Erhöhte Plasmaspiegel von Carbamazepin können zu den unter Nebenwirkungen genannten Symptomen (z. B. Schwindel, Müdigkeit, Gangunsicherheit, Doppeltsehen) führen. Daher sollte die Carbamazepin-Plasmakonzentration bei Auftreten solcher Symptome überprüft und die Dosis nötigenfalls verringert werden.
Erhöhte Plasmakonzentration des aktiven Metaboliten Carbamazepin-10,11-epoxid Die menschliche mikrosomale Epoxid-Hydrolase wurde als dasjenige Enzym identifiziert, das die Bildung des 10,11-trans-Diols aus Carbamazepin-10,11-epoxid bewirkt. Die gleichzeitige Gabe von Inhibitoren der menschlichen mikrosomalen Epoxid-Hydrolase kann daher zu erhöhten Plasmakonzentrationen an Carbamazepin-10,11-epoxid führen.
Erhöhte Plasmaspiegel von Carbamazepin-10,11-epoxid können zu den in Abschnitt 4.8 genannten Symptomen (z. B. Schwindel, Müdigkeit, Gangunsicherheit, Doppeltsehen) führen. Daher sollte die Plasmakonzentration bei Auftreten solcher Symptome überprüft und die Dosis nötigenfalls angepasst werden, wenn folgende Substanzen gleichzeitig gegeben werden:
Loxapin, Quetiapin, Oxcarbazepin, Primidon, Progabid, Valproinsäure, Valnoctamid und Valpromid. Andere Wechselwirkungen:
Die gleichzeitige Anwendung von Carbamazepin und Levetiracetam kann die Toxizität von Carbamazepin erhöhen.
Die gleichzeitige Anwendung von Carbamazepin und Lithium, Neuroleptika oder Metoclopramid kann neurologische Nebenwirkungen begünstigen. Bei Patienten, die mit Neuroleptika behandelt werden, ist darauf zu achten, dass Carbamazepin den Plasmaspiegel dieser Arzneimittel reduzieren und dadurch eine Verschlechterung des Krankheitsbildes verursachen kann. Eine Dosisanpassung des jeweiligen Neuroleptikums kann erforderlich sein.
Es wird darauf hingewiesen, dass insbesondere die gleichzeitige Anwendung von Lithium und Carbamazepin die neurotoxische Wirkung beider Wirkstoffe verstärken kann. Daher ist eine sorgfältige Überwachung der Blutspiegel von beiden notwendig. Eine vorherige Behandlung mit Neuroleptika soll länger als 8 Wochen zurückliegen und auch nicht gleichzeitig erfolgen. Auf folgende Anzeichen neurotoxischer Symptome ist zu achten: unsicherer Gang, Ataxie, horizontaler Nystagmus, gesteigerte Muskeleigenreflexe, Muskelzucken (Muskelfaszikulationen).
In der Literatur gibt es Hinweise darauf, dass die zusätzliche Einnahme von Carbamazepin bei vorbestehender Neuroleptikatherapie das Risiko für das Auftreten eines Malignen Neuroleptischen Syndroms oder eines Stevens-Johnson-Syndroms erhöht.
Die Leberschädlichkeit von Isoniazid kann durch Carbamazepin erhöht werden.
Die kombinierte Gabe von Carbamazepin und einigen harntreibenden Mitteln (Hydrochlorothiazid, Furosemid) kann zu einer symptomatischen Hyponatriämie führen.
Die Wirksamkeit von Muskelrelaxanzien, wie z.B. Pancuronium, kann durch Carbamazepin beeinträchtigt werden. Dadurch ist eine raschere Aufhebung der neuromuskulären Blockade möglich. Patienten, die mit Muskelrelaxanzien behandelt werden, sollten diesbezüglich überwacht und die Dosierung dieser Arzneimittel ggf. erhöht werden.
Bei gleichzeitiger Gabe von Isotretinoin (Wirkstoff zur Aknebehandlung) und Carbamazepin sollte der Carbamazepin-Plasmaspiegel kontrolliert werden.
Die gleichzeitige Gabe von Carbamazepin mit Paracetamol kann die Bioverfügbarkeit von Paracetamol vermindern. Die Langzeitanwendung von Carbamazepin und Paracetamol kann zu einer Heptatotoxizität führen.
Carbamazepin scheint die Elimination von Schilddrüsenhormonen zu verstärken und den Bedarf an diesen bei Patienten mit Schilddrüsenunterfunktion zu erhöhen. Deshalb sind bei solchen Patienten, die eine Substitutionstherapie erhalten, zu Beginn und am Ende einer Therapie mit Carbamazepin die Schilddrüsenparameter zu bestimmen. Gegebenenfalls ist eine Dosisanpassung der Schilddrüsenhormonpräparate vorzunehmen. Insbesondere die gleichzeitige Behandlung mit Carbamazepin und anderen Antikonvulsiva (z.B. Phenobarbital) kann die Schilddrüsenfunktion verändern.
Die gleichzeitige Gabe von Antidepressiva vom Typ der Serotonin-Wiederaufnahmehemmer (z. B. Fluoxetin) kann zu einem toxischen Serotonin-Syndrom führen.
Es wird empfohlen Carbamazepin nicht in Kombination mit Nefazodon (depressionslösendes Mittel) anzuwenden, da Carbamazepin zu einer deutlichen Reduktion des Nefazodonplasmaspiegels bis hin zum Wirkungsverlust führen kann. Darüber hinaus wird bei gleichzeitiger Einnahme von Nefazodon und Timonil retard der Carbamazepin-Plasmaspiegel erhöht und der seines aktiven Abbauproduktes Carbamazepin-10,11-epoxid erniedrigt.
Durch gleichzeitige Einnahme von Carbamazepin und Antiarrhythmika, cyclischen Antidepressiva oder Erythromycin erhöht sich das Risiko für kardiale Überleitungsstörungen.
Die gleichzeitige Anwendung von Carbamazepin und Eslicarbazepinacetat kann die Toxizität von Eslicarbazepinacetat erhöhen. Doppelbilder, Koordinationsstörungen sowie Schwindel traten bei gleichzeitiger Einnahme von Eslicarbazepinacetat und Carbamazepin häufiger auf als bei Kombination von Eslicarbazepinacetat mit anderen Antikonvulsiva.
Bei gleichzeitiger Einnahme von Carbamazepin und Oxcarbazepin fand sich ein verminderter Carbamazepin-Plasmaspiegel um 0-22 % bei gleichzeitiger Erhöhung des Carbamazepin-Epoxids um 30 %.
Über eine Erhöhung der Carbamazepin-Bioverfügbarkeit und -Plasmaspiegel durch Genuss von Grapefruit-Saft wurde berichtet.
Carbamazepin kann, wie andere psychoaktive Stoffe, die Alkoholtoleranz der Patienten vermindern. Die Patienten sollten daher während der Behandlung keinen Alkohol trinken.
Beeinträchtigung serologischer Untersuchungen
Durch Interferenz bei der HPLC-Analyse kann Carbamazepin zu falsch positiven PerphenazinKonzentrationen führen. Carbamazepin und sein 10,11-Epoxid-Metabolit können bei Fluoreszenzpolarisations-Immunoassays zu falsch positiven Konzentrationen von trizyklischen Antidepressiva führen.
4.6. Fertilität, Schwangerschaft und Stillzeit
Kontrazeption bei Frauen im gebärfähigen Alter
Timonil retard beeinträchtigt die Wirkung von oralen Kontrazeptiva, die Östrogen- und/oder Progesteronderivate enthalten. Deshalb sollte während der Behandlung mit Timonil retard eine andere wirksame und sichere Verhütungsmethode angewendet werden.
Schwangerschaft
Carbamazepin darf während der Schwangerschaft nur nach sorgfältiger Nutzen-Risiko-Abwägung verordnet werden. Frauen im gebärfähigen Alter sollten unbedingt auf die Notwendigkeit von Planung und Überwachung einer Schwangerschaft hingewiesen werden. Carbamazepin sollte bei gebärfähigen Frauen und besonders während der Schwangerschaft wenn möglich als Monotherapie angewendet werden, da sich das Risiko von Fehlbildungen bei einer Kombinationstherapie mit anderen Antiepileptika erhöht. Das Risiko von Fehlbildungen nach Carbamazepin-Exposition als Polytherapie variiert abhängig von den einzelnen angewendeten Medikamenten und kann insbesondere bei einer Polytherapie mit Valproat höher sein.
Wenn unter einer Carbamazepin-Behandlung eine Schwangerschaft eintritt oder wenn die Behandlung mit Carbamazepin in der Schwangerschaft erforderlich ist, muss die Notwendigkeit einer Anfallskontrolle sorgfältig gegen das Risiko dieser Therapie für das ungeborene Kind abgewogen werden. Während der für Fehlbildungen besonders anfälligen ersten drei Monate der Schwangerschaft und besonders zwischen dem 20. und 40. Tag nach der Befruchtung soll die niedrigste wirksame Dosis angewendet werden, da Fehlbildungen wahrscheinlich durch hohe Plasmakonzentrationen hervorgerufen werden. Eine Kontrolle der Plasmaspiegel wird empfohlen. Sie sollten im unteren Bereich des therapeutischen Bereiches (3 - 7 pg/ml) liegen. Bei einer Dosis von <400 mg Carbamazepin pro Tag sind die Fehlbildungsraten niedriger als bei höheren Dosen.
In keinem Fall sollte die Behandlung ohne ärztlichen Rat abgebrochen werden, da es bei epileptischen Anfällen zur Schädigung des Kindes kommen kann und diese ebenfalls ein Risiko für die Mutter darstellen.
Es ist bekannt, dass der Nachwuchs von an Epilepsie erkrankten Müttern häufiger Entwicklungsstörungen einschließlich Missbildungen aufweist. Die Möglichkeit, dass Carbamazepin - wie alle anderen verbreiteten Antiepileptika - dieses Risiko erhöht, wurde berichtet. Es fehlen jedoch schlüssige Belege aus kontrollierten Studien mit Carbamazepin als Monotherapie. Es wurde aber in Zusammenhang mit Carbamazepin über Entwicklungsstörungen und Fehlbildungen wie Spina bifida sowie über andere angeborene Anomalien wie kraniofaziale Dysmorphien, kardiovaskuläre Fehlbildungen, Fingernagelhypoplasien, und Anomalien anderer Organsysteme berichtet (auch bekannt/beschrieben als fetales Antiepileptika-Syndrom). Aus epidemiologischen Studien ergibt sich ein auf 1 % erhöhtes Risiko einer Spina bifida, das damit etwa 10fach höher ist als die Normalrate.
Die Patientinnen sollen über das erhöhte Risiko von Fehlbildungen informiert und auf die Möglichkeit des pränatalen Screenings hingewiesen werden.
Folsäuremangel, hervorgerufen durch die enzyminduzierende Wirkung von Carbamazepin, kann ein zusätzlicher Faktor für die Entstehung von Fehlbildungen sein. Deshalb kann die Gabe von Folsäure vor und während der Schwangerschaft sinnvoll sein. Zur Vermeidung von Blutgerinnungsstörungen wird auch die prophylaktische Gabe von Vitamin K1 in den letzten Wochen der Schwangerschaft an die Mutter bzw. post partum an das Neugeborene empfohlen.
In Zusammenhang mit der Einnahme von Carbamazepin und anderen Antiepileptika wurde über einige wenige Fälle von Krämpfen und/oder Atemdepression bei Neugeborenen berichtet, ebenso über einige Fälle von Erbrechen, Diarrhö und/oder verminderter Nahrungsaufnahme. Dies könnten Anzeichen eines Entzugssyndroms beim Neugeborenen sein.
Stillzeit
Carbamazepin und sein wirksamer Metabolit treten in geringen Mengen in die Muttermilch über (Milch/Plasma-Konzentrationsverhältnisse von 0,24-0,69). Der Nutzen des Stillen sollte jedoch gegen das Risiko von Nebenwirkungen beim Säugling abgewogen werden. Timonil retard darf in der Stillzeit eingenommen werden, vorausgesetzt, der gestillte Säugling wird auf mögliche Substanzwirkungen hin beobachtet werden (verringerte Gewichtszunahme, Sedierung, allergische Hautreaktionen). Beim Auftreten solcher Substanzwirkungen sollte abgestillt werden. Es liegen einige Berichte über cholestatische Hepatitis bei Neugeborenen vor, die pränatal oder während der Stillzeit Carbamazepin ausgesetzt waren. Daher sollten gestillte Kinder, deren Mütter mit Carbamazepin behandelt werden, sorgfältig auf hepatobiliäre Nebenwirkungen überwacht werden.
Fertilität
Sehr selten wurde über Fälle sexueller Funktionsstörungen, wie z. B. Impotenz oder verminderte Libido sowie über verminderte männliche Fertilität und/oder abnorme Spermatogenese berichtet.
4.7. Auswirkungen auf die Verkehrstüchtigkeit und die Fähigkeit zum Bedienen von Maschinen
Durch zentralnervöse Nebenwirkungen, wie z.B. Schwindel, Benommenheit, Müdigkeit, Ataxie, Doppeltsehen, Akkomodationsstörungen und verschwommenes Sehen, zu Beginn der Behandlung oder nach höheren Dosen und/oder bei gleichzeitiger Einnahme anderer, ebenfalls am Zentralnervensystem angreifender Arzneimittel kann Timonil retard auch bei bestimmungsgemäßem Gebrauch das Reaktionsvermögen - unabhängig von der Auswirkung des zu behandelnden Grundleidens - soweit verändern, dass z. B. die Fähigkeit zur aktiven Teilnahme am Straßenverkehr oder zum Bedienen von Maschinen oder Arbeiten ohne sicheren Halt vermindert wird. Dies gilt in verstärktem Maße im Zusammenwirken mit Alkohol.
4.8. Nebenwirkungen
Bei der Bewertung von Nebenwirkungen werden folgende Häufigkeiten zugrunde gelegt:
Sehr häufig (> 1/10)
Häufig (> 1/100 bis < 1/10)
Gelegentlich (> 1/1.000 bis < 1/100)
Selten (> 1/10.000 bis < 1/1.000)
Sehr selten (< 1/10.000)
Nicht bekannt (Häufigkeit auf Grundlage der verfügbaren Daten nicht abschätzbar)
Es gibt zunehmend Hinweise für einen Zusammenhang zwischen Genmarkern und dem Auftreten von unerwünschten Arzneimittelwirkungen der Haut wie SJS, TEN, DRESS, AGEP und makulopapulösem Ausschlag. Bei japanischen und europäischen Patienten wurde berichtet, dass eine Assoziation zwischen diesen Reaktionen und der Anwendung von Carbamazepin bei gleichzeitigem Vorliegen des Allels HLA-A*3101 besteht. Bei einem weiteren Marker, dem Allel HLA-B*1502, konnte gezeigt werden, dass ein starker Zusammenhang mit dem Auftreten von SJS und TEN bei Han-Chinesen, Thailändern und einigen anderen asiatischen Bevölkerungsgruppen besteht (siehe Abschnitt 4.2 und 4.4 für weitere Informationen).
Die beobachteten Nebenwirkungen traten bei alleiniger Verabreichung von Carbamazepin (Monotherapie) seltener als bei gleichzeitiger Gabe anderer Antiepileptika (Kombinationstherapie) auf.
Ein Teil der Nebenwirkungen tritt dosisabhängig vor allem zu Beginn der Behandlung, bei zu hoher Anfangsdosierung oder bei älteren Patienten sehr häufig oder häufig auf, so zentralnervöse Störungen (Schwindel, Kopfschmerzen, Ataxie, Schläfrigkeit, Sedierung, Doppeltsehen), gastrointestinale Störungen (Übelkeit, Erbrechen) und allergische Hautreaktionen.
Dosisabhängige Nebenwirkungen klingen meist innerhalb einiger Tage von selbst oder nach vorübergehender Dosisreduktion ab. Daher sollte Timonil retard möglichst einschleichend dosiert werden. Zentralnervöse Störungen können ein Zeichen einer relativen Überdosierung oder starker Schwankungen der Plasmaspiegel sein; daher empfiehlt es sich in diesen Fällen, die Plasmaspiegel zu bestimmen.
Infektionen und parasitäre Erkrankungen
Nicht bekannt: Reaktivierung einer Infektion mit dem Humanen Herpesvirus 6.
Erkrankungen Sehr häufig:
Selten:
Sehr selten:
Nicht bekannt:
des Blutes und des Lymphsystems
Leukopenie. Nach Literaturangaben tritt dabei am häufigsten eine gutartige Leukopenie, in etwa 10 % der Fälle vorübergehend, in 2 % persistierend, auf. Eine gutartige Leukopenie tritt vor allem innerhalb der ersten vier Therapiemonate auf. Leukozytose, Thrombozytopenie, Eosinophilie.
Lymphadenopathie, Senkung des Folsäurespiegels im Blut Agranulozytose, aplastische Anämie, Panzytopenie, Aplasie der Erythrozyten, Anämie, megaloblastäre Anämie, akute intermittierende Porphyrie, Porphyria variegata, Porphyria cutanea tarda, Retikulozytose, möglicherweise hämolytische Anämie, Milzvergrößerung.
Knochenmarksinsuffizienz.
Erkrankungen des Immunsystems
Gelegentlich:
Sehr selten:
Nicht bekannt:
Verzögerte, mehrere Organsysteme betreffende Überempfindlichkeitsreaktionen mit Fieber, Hautausschlag, Vaskulitis, Lymphknotenschwellung, Pseudolymphom, Gelenkschmerz, Leukopenie, Eosinophilie, Vergrößerung von Leber und Milz oder mit veränderten Leberfunktionswerten und Vanishing Bile Duct Syndrome (progrediente cholestatische Hepatopathie mit Zerstörung und Schwund der intrahepatischen Gallengänge). Diese Erscheinungen können in verschiedenen Kombinationen auftreten und auch andere Organe wie Lunge, Niere, Bauchspeicheldrüse und Herzmuskel und Dickdarm betreffen.
Aseptische Meningitis mit Myoklonus und Eosinophilie, akute allergische Allgemeinreaktionen, anaphylaktische Reaktionen, Angioödeme.
Allergische Kreuzreaktionen mit anderen Antiepileptika.
Endokrine Erkrankungen
Häufig: Ödeme, Flüssigkeitsretention, Gewichtszunahme, Hyponatriämie und
verminderte Plasmaosmolalität aufgrund einer ADH-ähnlichen Wirkung, die selten zu Wasserintoxikation mit Lethargie, Erbrechen, Kopfschmerz, Verwirrtheitszuständen und anderen neurologischen Störungen führen kann.
Sehr selten: Erhöhte Prolaktin-Spiegel mit oder ohne klinische Manifestationen wie
Galaktorrhö und Gynäkomastie, veränderte
Schilddrüsenfunktionsparameter: Vermindertes L-Thyroxin (freies Thyroxin, Thyroxin, Trijodthyronin) und erhöhtes TSH im Blut, meist ohne klinische Symptome, Störungen im Knochenstoffwechsel (vermindertes Serum-Kalzium und vermindertes 25-OH-Cholecalciferol), was sehr selten zu Osteomalazie oder Osteoporose führte, erhöhte Cholesterinspiegel einschließlich HDL-Cholesterin und
Triglyzeride, Erhöhung des freien Cortisols im Serum.
Es gibt Hinweise auf verminderte Vitamin-B12-Spiegel und erhöhte Homocystein-Spiegel im Serum.
Psychiatrische Erkrankungen Gelegentlich:
Selten:
Sehr selten:
Bei älteren Patienten Verwirrtheitszustände und Unruhe (Agitation). Halluzinationen (akustisch und visuell), Depression, depressive oder manische Verstimmungen, Anorexie, Ruhelosigkeit, aggressives Verhalten.
Aktivierung latenter Psychosen, Stimmungsveränderungen wie phobische Störungen, Denkerschwernis, Antriebsverarmung.
Erkrankungen des Nervensystems
Sehr häufig: Schwindel, Ataxie (ataktische und zerebellare Störungen), Somnolenz,
Sedierung, Schläfrigkeit, Erschöpfung.
Häufig: Kopfschmerzen, Doppelbilder sowie Akkommodationsstörungen (z. B.
verschwommenes Sehen).
Gelegentlich: Unwillkürliche Bewegungen wie z. B. Tremor, Asterixis, Dystonie
oder Ticks, Störungen der Okulomotorik einhergehend mit Nystagmus.
Selten: Dyskinetische Störungen wie orofaziale Dyskinesien, Choreoathetose
(unwillkürliche Bewegungen im Mund-Gesichtsbereich wie Grimassieren, verschraubte Bewegungen), Sprechstörungen (z. B. Dysarthrie, verwaschene Sprache), Polyneuropathie, periphere Neuritis, periphere Neuropathie, Parästhesie, Paresen.
Sehr selten: Geschmacksstörungen, Malignes Neuroleptisches Syndrom.
Nicht bekannt: Gedächtnisstörung.
Es gibt Hinweise darauf, dass Carbamazepin zu einer Verschlechterung der Symptome einer
Multiplen Sklerose führen kann. Wie bei Einnahme anderer Medikamente gegen Anfallsleiden auch,
kann es unter Carbamazepin zu einer Anfallshäufung kommen; insbesondere Absencen können
verstärkt oder neu auftreten.
Es wurden Fälle von aseptischer Meningitis unter Carbamazepintherapie berichtet.
Augenerkrankungen
Sehr selten: Linsentrübung, Konjunktivitis, erhöhter Augeninnendruck. Bei zwei
Patienten wurde in Zusammenhang mit einer CarbamazepinLangzeittherapie über Retinotoxizität berichtet, die nach Absetzen des Carbamazepins rückläufig war.
Erkrankungen des Ohrs und des Labyrinths
Sehr selten: Hörstörungen, z. B. Tinnitus und Hyper- und Hypoakusis sowie
Änderung der Wahrnehmung von Tonhöhen.
Herzerkrankungen
Gelegentlich: Erregungsleitungsstörungen, AV-Block in Einzelfällen mit Synkopen,
Hypertonie, Hypotonie.
Gelegentlich bis selten: Bradykardie, Herzrhythmusstörungen, Kreislaufkollaps,
Herzinsuffizienz, Verschlechterung einer vorbestehenden koronaren Herzkrankheit, Thrombophlebitis und Thromboembolie (z. B. Lungenembolie).
Erkrankungen der Atemwege, des Brustraums und Mediastinums
Sehr selten: Hypersensitivitätsreaktionen der Lunge mit Fieber, Dyspnoe und
Pneumonitis oder Pneumonie (Alveolitiden), Einzelfälle von Lungenfibrose wurden in der Literatur beschrieben.
Erkrankungen des Gastrointestinaltrakts
Übelkeit, Erbrechen.
Sehr häufig: Häufig: Gelegentlich: Selten:
Sehr selten:
Appetitlosigkeit, Mundtrockenheit.
Diarrhö, Obstipation.
Bauchschmerz.
Schleimhautentzündungen im Mund-Rachen-Bereich (Stomatitis, Gingivitis, Glossitis), Pankreatitis.
Nicht bekannt: Kolitis.
Leber- und Gallenerkrankungen
Sehr häufig:
Häufig:
Gelegentlich:
Selten:
Sehr selten:
Anstieg der y-GT-Werte (bedingt durch hepatische Enzyminduktion), üblicherweise klinisch nicht relevant.
Anstieg der alkalischen Phosphatase.
Anstieg der Transaminasen.
Verschiedene Formen von Hepatitis (cholestatisch, hepatozellulär, gemischt), Vanishing Bile Duct Syndrome, Ikterus, lebensbedrohliche akute Hepatitis, insbesondere innerhalb der ersten Therapiemonate, Leberversagen.
Granulomatöse Lebererkrankung.
Erkrankungen der Haut und des Unterhautzellgewebes
Sehr häufig:
Gelegentlich:
Selten:
Sehr selten:
Nicht bekannt:
Allergische Hautreaktionen mit und ohne Fieber, wie z. B. Urtikaria (auch stark ausgeprägt).
Exfoliative Dermatitis, Erythrodermie.
Stevens-Johnson-Syndrom (SJS) und Toxisch epidermale Nekrolyse (TEN) (siehe Abschnitt 4.4), Lupus erythematodes disseminatus, Pruritus.
Photosensibilität, Erythema exsudativum multiforme et nodosum, Veränderung der Hautpigmentierung, Purpura, Akne, vermehrtes Schwitzen, Alopezie; Hirsutismus und Vaskulitis wurden sehr selten berichtet, aber hier ist der kausale Zusammenhang unklar. Arzneimittelexanthem mit Eosinophilie und systemischen Symptomen (DRESS-Syndrom), akute generalisierte exanthemische Pustulose (AGEP), lichenoide Keratose, Onychomadese, Vitiligo.
Skelettmuskulatur-. Bindegewebs- und Knochenerkrankungen Selten: Muskelschwäche.
Sehr selten: Arthralgien, Myalgien, Muskelkrämpfe.
Nicht bekannt: Frakturen.
Erkrankungen der Nieren und Harnwege
Gelegentlich: Nierenfunktionsstörungen (z. B. Albuminurie, Hämaturie, Oligurie,
erhöhter Harnstoffstickstoff im Blut/Azotämie)
Sehr selten: Tubulointerstitielle Nephritis, Nierenversagen, andere
Harnbeschwerden (z.B. häufiges Wasserlassen, Dysurie, Pollakisurie, Harnretention).
Erkrankungen der Geschlechtsorgane
Sehr selten: Sexuelle Dysfunktion, verminderte Libido, erektile Dysfunktion,
verminderte männliche Fertilität und/oder abnorme Spermiogenese (verminderte Spermienzahl und/oder -beweglichkeit).
Hypogammaglobulinämie.
Untersuchungen Sehr selten:
Es gibt Fallberichte über die Abnahme der Knochendichte unter dem Bild der Osteoporose bis hin zu pathologischen Frakturen bei Patienten, die Carbamazepin über eine lange Zeit angewendet haben. Der Mechanismus, über den Carbamazepin den Knochen-Metabolismus beeinflusst, ist nicht bekannt.
Meldung des Verdachts auf Nebenwirkungen
Die Meldung des Verdachts auf Nebenwirkungen nach der Zulassung ist von großer Wichtigkeit. Sie ermöglicht eine kontinuierliche Überwachung des Nutzen-Risiko-Verhältnisses des Arzneimittels. Angehörige von Gesundheitsberufen sind aufgefordert, jeden Verdachtsfall einer Nebenwirkung dem Bundesinstitut für Arzneimittel und Medizinprodukte, Abt. Pharmakovigilanz, Kurt-Georg-Kiesinger-Allee 3, D-53175 Bonn, Website: www.bfarm.de anzuzeigen.
4.9. Überdosierung
Bei jeder Beurteilung einer Intoxikation muss auch an die Möglichkeit einer Mehrfachintoxikation, z.B. durch Einnahme mehrerer Arzneimittel in suizidaler Absicht, gedacht werden.
Carbamazepin-Intoxikationen treten meist nach sehr hohen Dosen (4 - 20 g) auf, wobei die Plasmaspiegel immer über 20 pg/ml liegen. Akzidentelle oder suizidale Einnahmen mit Plasmakonzentrationen von 38 pg/ml wurden überlebt.
In der Literatur wurde über Intoxikationen (nach Einnahme von Carbamazepin in suizidaler Absicht oder akzidenteller Einnahme) mit zum Teil letalem Ausgang berichtet.
Symptome einer Überdosierung
Bei einer Überdosierung mit Carbamazepin können die unter Nebenwirkungen genannten Symptome verstärkt in Erscheinung treten:
ZNS-Depression, Schwindel, Ataxie, Benommenheit, Stupor, Koma, Nausea, Vomitus, verzögerte Magenentleerung, Unruhe, Verwirrtheit, unwillkürliche Bewegungen, Dysarthrie, Mydriasis, Nystagmus, Flushing, Harnretention, Zyanose, Atemdepression, Opisthotonus, Reflexanomalien (abgeschwächte oder gesteigerte Reflexe).
Zusätzlich können noch folgende Symptome auftreten:
Tremor, Erregung, tonisch-klonische Konvulsionen, sowie respiratorische und kardiovaskuläre Störungen mit meist hypotonen Blutdruckwerten (evtl. auch Hypertonus), Tachykardie und AV-Block, Bewusstseinsstörungen bis hin zum Atem- und Herzstillstand.
EEG-Dysrhythmien und EKG-Veränderungen (Arrhythmie, Überleitungsstörungen) können vorkommen. In Einzelfällen wurden veränderte Laborparameter gemessen:
Leukozytose, Leukopenie, Neutropenie, Glykosurie, Azetonurie.
Es gab einige Fälle, in denen von Rhabdomyolyse in Verbindung mit Carbamazepin-Toxizität berichtet wurde.
Therapiemaßnahmen bei Überdosierung
Ein spezifisches Antidot bei Intoxikation mit Carbamazepin gibt es bislang nicht.
Die Behandlung erfolgt daher symptomatisch: stationäre Aufnahme, Bestimmung des Carbamazepinspiegel, um die Carbamazepin-Intoxikation zu bestätigen und das Ausmaß der Überdosierung festzustellen, möglichst schnelle Entfernung der Noxe (Auslösung von Erbrechen, Magenspülungen) sowie Verminderung der Resorption (Verabreichen von z. B. Aktivkohle oder eines Laxans). Eine verzögerte Magenentleerung kann zu einer verzögerten Absorption führen. Dies kann zur Folge haben, dass sich der Zustand des Patienten während der Erholung von der Intoxikation wieder verschlechtert.
Die Vitalfunktionen müssen unter klinischen Bedingungen gesichert werden: die Plasmakonzentration und Herzfunktion ist zu überprüfen, ggf. sind Korrekturen der Elektrolytverschiebungen notwendig.
Bei Krampfanfällen können geeignete Antikonvulsiva verabreicht werden. Der Einsatz von Barbituraten wird in der Literatur, wegen der Induzierung einer respiratorischen Depression, besonders bei Kindern, nicht empfohlen.
Eine Hämoperfusion über Aktivkohle wurde empfohlen. Eine Hämodialyse ist eine wirksame Möglichkeit zur Behandlung einer Carbamazepin-Überdosierung.
5. PHARMAKOLOGISCHE EIGENSCHAFTEN
5.1. Pharmakodynamische Eigenschaften
Pharmakotherapeutische Gruppe:
Antiepileptika ATC Code: N03A F01
Carbamazepin ist ein Dibenzoazepin-Derivat. Pharmakologisch hat es Gemeinsamkeiten mit Phenytoin.
Der Wirkungsmechanismus ist bislang nicht geklärt. Ähnlich wie Phenytoin hemmt Carbamazepin die synaptische Übertragung und reduziert dadurch die Fortleitung von konvulsiven Entladungen. In höheren Konzentrationen verursacht Carbamazepin eine Herabsetzung der posttetanischen Potenzierung.
Die Schmerzlinderung bei der Trigeminus-Neuralgie kommt wahrscheinlich durch eine Hemmung der synaptischen Reizübertragung im spinalen Trigeminuskern zustande.
5.2. Pharmakokinetische Eigenschaften
Resorption
Carbamazepin wird (abhängig von der Darreichungsform) nach oraler Verabreichung relativ langsam und fast vollständig resorbiert.
Die Resorptionshalbwertszeit liegt durchschnittlich bei 8,5 h und zeigt große intra- und interindividuelle Unterschiede auf (ca. 1,72 bis 12 Stunden).
Die maximale Plasmakonzentration wird nach einmaliger Gabe (je nach Darreichungsformen) bei Erwachsenen nach 4 bis 16 Stunden (ganz selten bis 35 h), bei Kindern etwa 4 - 6 h erreicht. Der Plasmaspiegel hängt nicht linear von der Dosis ab und zeigt im höheren Dosisbereich einen flachen Kurvenverlauf.
Die maximale Plasmakonzentration wird bei Verabreichung der Suspension schneller erreicht als bei Gabe von Tabletten oder Retardtabletten.
Die Plasmaspiegel sind nach Gabe von Retardtabletten niedriger als bei nicht-retardierten Tabletten.
Der Steady-state wird nach 2 bis 8 Tagen erreicht. Es besteht keine enge Korrelation zwischen der Dosis von Carbamazepin und der Plasmakonzentration im Steady-state.
Im Steady-state sind die Fluktuationen im Plasmaspiegel von Carbamazepin und seines Metaboliten Carbamazepin-10,11-epoxid beim Dosierungsintervall von 8 bzw. 12 Stunden nur gering.
In Literaturberichten wird hinsichtlich therapeutischer und toxischer Plasmakonzentrationen darauf hingewiesen, dass die Anfallsfreiheit bei Plasmaspiegeln von 4 bis 12 pg/ml erzielt werden kann. Eine
21
Überschreitung des Plasmaspiegels von 20 pg/ml führte zur Verschlechterung des Krankheitsbildes. Bei Plasmakonzentrationen von 5 bis 18 pg/ml wird eine Schmerzlinderung bei Trigeminusneuralgie erreicht.
Die Schwellenkonzentration für Nebenwirkungen liegt bei ca. 8 bis 9 pg/ml.
Verteilung
Das Verteilungsvolumen beim Menschen wird mit Werten zwischen 0,8 - 1,9 l/kg angegeben.
Die Plasmaproteinbindung von Carbamazepin liegt zwischen 70 und 80 %. Der Anteil an ungebundenem Carbamazepin ist bei einer Konzentration bis 50 pg/ml konstant. Der pharmakologisch aktive Metabolit Carbamazepin-10,11-epoxid wird zu 48 - 53 % (etwa 0,74 l/kg) an das Plasmaprotein gebunden.
Mit pharmakokinetischen Interaktionen ist zu rechnen, siehe Abschnitt "Wechselwirkungen".
Die Carbamazepin-Konzentration im Liquor beträgt 33 % der jeweiligen Plasmakonzentration.
Die Carbamazepin-Konzentration im Speichel entspricht der Konzentration freier Muttersubstanz und steht in guter Korrelation zum Plasmaspiegel (etwa 20 - 30 %). Sie lässt sich durch den Multiplikator 4 zur Plasmaspiegelschätzung im Rahmen der Therapie verwenden.
Carbamazepin durchdringt die Plazentaschranke und geht in die Muttermilch über (Konzentration etwa 58 % derjenigen im Plasma). Beim gestillten Säugling kann dies zu Konzentrationen im Plasma führen, die denen der Muttermilch entsprechen.
Biotransformation
Carbamazepin wird in der Leber oxidiert, desaminiert, hydroxiliert und anschließend mit Glucuronsäure verestert.
Bislang wurden 7 Metabolite von Carbamazepin im Urin des Menschen identifiziert. Davon hat der pharmakologisch nicht aktive Metabolit trans-10,11-Dihydroxy-10,11-dihydrocarbamazepin den größten Mengenanteil. Der Metabolit Carbamazepin-10,11-epoxid wird zu etwa 0,1 bis 2 % gefunden; er besitzt antikonvulsive Wirkungen.
Elimination
Nach Einzelgaben wird Carbamazepin mit einer Halbwertszeit von ca. 36 Stunden (Bereich: 18 - 65 h) aus dem Plasma eliminiert.
Bei Dauertherapie sinkt die Halbwertszeit infolge Enzyminduktion um etwa 50 % (10 - 20 h). Die Halbwertszeiten sind in Kombinationstherapie mit anderen Antiepileptika kürzer (durchschnittlich 6 -10 h) als bei Monotherapie (11 - 13 h); bei Kindern kürzer als bei Erwachsenen, bei Neugeborenen sind sie länger als bei Säuglingen.
Die Plasma-Clearance beträgt bei Gesunden etwa 19,8 + 2,7 ml/h/kg, bei Patienten in Monotherapie etwa 54,6 + 6,7 ml/h/kg, bei Patienten in Kombinationstherapie etwa 113,3 + 33,4 ml/h/kg.
Nach einmaliger oraler Applikation werden etwa 72 % der Dosis in Form von Metaboliten über die Nieren ausgeschieden. Der Rest von etwa 28 % wird über die Faeces ausgeschieden, dabei teilweise in unveränderter Form. Nur 2 - 3 % der im Urin ausgeschiedenen Substanzmenge liegt als unverändertes Carbamazepin vor.
Bioverfügbarkeit/Bioäquivalenz
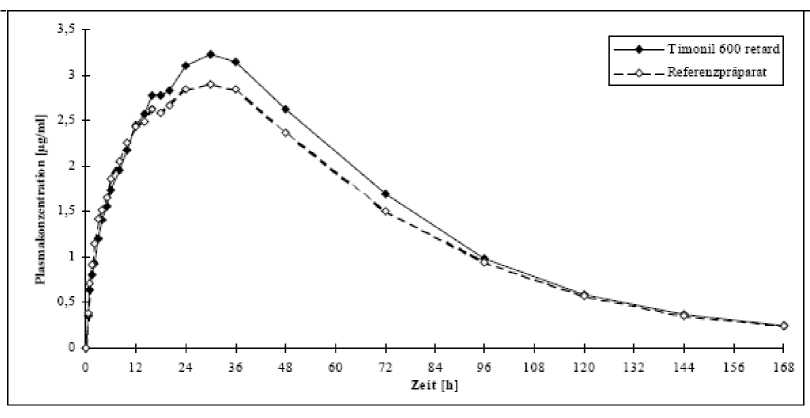
Eine im Jahr 1995 durchgeführte Bioverfügbarkeitsuntersuchung an 12 Probanden (23 - 31 Jahre (Mittel 27), männlich) ergab nach Applikation einer Einzeldosis von 600 mg Carbamazepin unter Nüchternbedingungen als 1 Retardtablette Timonil 600 retard bzw. U/2 Retardtabletten des Referenzproduktes folgende Werte:
Testpräparat Referenzpräparat
Timonil 600 retard
maximale Plasmakonzentration (Cmax):Pg/ml
3,4 ± 0,6
3,1 ± 0,5
Zeitpunkt der maximalen Plasmakonzentration (tmax): h
27,7 ± 7,9
27,3 ± 8,6
Fläche unter der Konzentrations-Zeit-Kurve (AUCo-,*): pg/ml ■ h
259 ± 73,5
240 ± 60,3
Angabe der Werte als Mittelwert und Streubreite
Mittlere Serumspiegelverläufe im Vergleich zu einem Referenzpräparat in einem Konzentrations-ZeitDiagramm:
5.3. Präklinische Daten zur Sicherheit
Präklinische Daten zeigen basierend auf konventionellen Studien zur Toxizität mit Einmalgaben und mit wiederholter Gabe, zur Genotoxizität und zum kanzerogenen Potenzial keine besondere Gefahr für Menschen. Die Tierstudien waren jedoch unzureichend, um die teratogeneWirkung von Carbamazepin auszuschließen.
Kanzerogenität
In einer Kanzerogenitätsstudie über 2 Jahre an Ratten mit Carbamazepin wurden erhöhte Inzidenzen von hepatozellulären Tumoren bei weiblichen Tieren sowie benigne Testestumoren bei männlichen Tieren beobachtet. Es liegen jedoch keine Hinweise vor, dass diese Beobachtungen für die therapeutische Anwendung am Menschen von Bedeutung sind.
Genotoxizität
Verschiedenen Standard-Mutagenizitätsstudien an Bakterien und Säugetieren ergaben keine Hinweise auf eine Genotoxizität von Carbamazepin.
Reproduktionstoxizität
Kumulative Nachweise aus verschiedenen Tierstudien an Mäusen, Ratten und Kaninchen demonstrierten, dass Carbamazepin in 10- bis 20-fach erhöhten Dosen gegenüber der empfohlenen
Dosis beim Menschen während der Organentwicklung zu einer erhöhten embryonalen Letalität und zu Wachstumsverzögerungen führte. Bei Mäusen wurden embryonale Schädigungen (hauptsächlich der Hirnventrikel) beobachtet.
In Reproduktionsstudien an Ratten zeigte der gestillte Nachwuchs eine reduzierte Gewichtszunahme bei einer Dosis von 192 mg/kg/Tag beim Muttertier.
6. PHARMAZEUTISCHE ANGABEN
6.1. Liste der sonstigen Bestandteile
Mikrokristalline Cellulose, Magnesiumstearat (Ph. Eur.) [pflanzlich], Polyacrylat-Dispersion 30% (enthält 1,5% Nonylphenolpolyglykolether), Carboxymethylstärke-Natrium (Typ A) (Ph.Eur.), Hochdisperses Siliciumdioxid, Talkum.
6.2. Inkompatibilitäten
Nicht zutreffend.
6.3. Dauer der Haltbarkeit
3 Jahre.
Dieses Arzneimittel soll nach Ablauf des Verfalldatums nicht mehr angewendet werden.
6.4. Besondere Vorsichtsmaßnahmen für die Aufbewahrung
Für dieses Arzneimittel sind keine besonderen Lagerungsbedingungen erforderlich.
6.5. Art und Inhalt des Behältnisses
Timonil 150 retard, Timonil 200 retard und Timonil 400 retard
Blister aus PVC und Aluminiumfolie mit 50, 100 und 200 Retardtabletten.
Klinikpackungen (10 x 50)
Timonil 300 retard und Timonil 600 retard
Blister aus PVC und Aluminiumfolie mit 50, 80, 90, 100, 160, 180, 190, und 200 Retardtabletten. Klinikpackungen (5x90), (5x80) oder (5x100)
Es werden möglicherweise nicht alle Packungsgrößen in den Verkehr gebracht.
6.6. Besondere Vorsichtsmaßnahmen für die Beseitigung
Keine besonderen Anforderungen.
7. INHABER DER ZULASSUNG
DESITIN ARZNEIMITTEL GMBH Weg beim Jäger 214 22335 Hamburg Telefon: (040) 5 91 01-525 Telefax: (040) 5 91 01-377
8. ZULASSUNGSNUMMER(N)
Timonil 150 retard: Zul.-Nr.: 29957.00.00 Timonil 200 retard: Zul.-Nr.: 29957.03.00 Timonil 300 retard: Zul.-Nr.: 29957.01.00 Timonil 400 retard: Zul.-Nr.: 31188.01.00 Timonil 600 retard: Zul.-Nr.: 29957.02.00
9. DATUM DER ERTEILUNG DER ZULASSUNG/VERLÄNGERUNG DER ZULASSUNG
Datum der Erteilung der Zulassung:
Timonil 150 retard: 24.07.1995 Timonil 200 retard: 08.02.1999 Timonil 300 retard: 24.07.1995 Timonil 400 retard: 09.12.1996 Timonil 600 retard: 24.07.1995
Datum der letzten Verlängerung der Zulassung
Timonil 150 retard: 02.09.2003
Timonil 200 retard: 20.11.2007
Timonil 300 retard: 02.09.2003
Timonil 400 retard: 02.09.2003
Timonil 600 retard: 02.09.2003
10. STAND DER INFORMATION
{MM.JJJJ}
11. VERKAUFSABGRENZUNG verschreibungspflichtig
25